Ірина Гогоша
Нунан синдром
(Noonan Syndrome)
Леся Юріївна Височина
Лікар акушер-гінеколог поліклініки № 3,
м. Рівне
Включення:
- Синдром Нунан;
- Чоловічий синдром Тернера;
- Жіночий синдром Тернера з нормальним ХХ каріотипом;
- Жіночий псевдотернер синдром;
- Тернеровський фенотип з нормальним каріотипом;
- Синдром Ульріха;
- Синдром Ульріха-Нунан.
Виключення:
- Синдром Кліпеля-Фейля;
- Синдром Тернера;
- Синдром Аарського;
- Синдром множинних лентиго.
Основні діагностичні критерії:
Крилоподібні складки на шиї, аномалії грудної клітки, крипторхізм, вроджені вади правих відділів серця.
Клінічна картина:
Типові риси обличчя: гіпертелоризм, епікант, антимонголоїдний розріз очей, птоз повік, мікрогнатія. Вуха низько розміщені зі складчастим завитком, аркоподібне піднебіння, розщілина язичка, порушення прикусу, міопія, кератоконус, косоокість, низький ріст волосся на потилиці, крилоподібні складки на шиї. Шия коротка, широка. Грудна клітка щитоподібна, гіпертелоризм сосків. Характерний низький зріст, вальгусна деформація ліктьових суглобів, іноді кіфосколіоз. Можливий периферичний лімфатичний набряк. В 55% наявні ВВС і великих судин, причому при 80% випадків уражені праві відділи серця. У 27% відмічаються вади сечовивідної системи. Характерний гірсутизм. Функція статевих залоз може бути збереженою або відсутньою. Розумова відсталість (дебільність) виражена у 61% хворих, але є пацієнти з нормальним або високим інтелектом.
Асоційовані вади:
Колобома, гіпоплазія сосків, шийні ребра, набряк тилу стопи і кисті, хілоторакс, імунологічна водянка, гепатоспленомегалія, шкірні невуси, гіпереластичність шкіри, злоякісна гіпертермія, ювенільна мієломоноцитарна лейкемія.
Диференційний діагноз:
Синдром Кліпеля-Фейля, синдром Тернера, синдром Аарского, синдром множинних лентиго, синдром Вільямса.
Етіологія:
Аутосомно-домінантний тип успадкування.
Ризик для сибсів: 50%.
Ризик для потомства: 50%.
Частота виникнення: може досягати 1 на 1000 живонароджених.
Співвідношення між статями: Ч1 : Ж1.
Патогенез:
Первинний дефект не виявлено. Характерне ураження багатьох систем.
Вік прояву:
У періоді новонародженості, якщо є лімфедема або крилоподібні складки на шиї. В подальшому увагу привертають низький зріст, характерні риси обличчя, ураження органів і систем.
Прогноз:
Тривалість життя може бути нормальна, зменшується при ВВС і їх ускладненні. Розумова відсталість виражена у 61% хворих. Приєднання скелетних аномалій може знижувати працездатність. Особливу увагу варто приділяти працевлаштуванню: вибір спеціальності повинен сприяти соціальній адаптації хворих з урахуванням їхніх розумових здібностей і фізичних недоліків.
Ускладнення:
Ураження серцево-судинної системи, безпліддя, більша частота розвитку новоутворів, порівняно зі здоровою популяцією.
Профілактика: медико-генетичне консультування.
Лікування:
Симптоматичне. За наявності ознак гіпогонадизму лікування полягає в замісній терапії препаратами статевих гормонів. Застосування гормону росту неефективне. За показами проводиться хірургічна корекція вроджених вад розвитку, лікування психічних порушень, пов’язаних із затримкою розумового розвитку.
Номер з каталогу МІМ:
163950 Noonan Syndrome 1; NS1
Література:
- Бабцева А.Ф., Климова Н.В., Юткина О.С., Лабзин В.И., Ермаков Г.А. Медицинская генетика: Учебно-методическое пособие для студентов, врачей-интернов, ординаторов, педиатров.- Благовещенск: Амурская государственная медицинская академия, 2002.– с. 58.
- Козлова С.И., Демикова Н.С., Семанова Е., Блинникова О.Е. Наследственные синдромы и медико–генетическое консультирование.- М.: Практика, 1996.- C.192-193.
- Birth Defects Compendium. D. Bergsma (ed.). Second Edition. New York, 1979:778-779.
- Gorlin RJ, Cohen MM, Hennekam RCM. Syndromes of the Head and the Neck. 4th edition. Oxford University Press. 2001:1000-1002.
- Jones KL. Smith’s Recognizable Patterns of Human Malformations. 6th edition. W.B. Sauders Company. Philadelphia. 2002:124.
- Noonan Syndrome. Manbir Online: Diseases and Conditions.
Переглянуто редакційною колегією I.B.I.S.: 14/10/2010
Дивіться також:
- Синдром Нунан – зріст хлопчиків (діаграма розвитку)
- Синдром Нунан – зріст дівчат (діаграма розвитку)
Синдром Елерса-Данлоса
(Ehlers Danlos Syndrome)
Г.В. Скибан
Зав. поліклінікою науково-дослідного інституту
педіатрії, акушерства і гінекології (НДІ ПАГ)
м. Київ
Основні діагностичні критерії:
Гіпереластичність і крихкість шкіри, її витонченість типу “цигаркового паперу”, гіперрухомість суглобів, підвищена кровоточивість.
Клінічна характеристика:
Вперше описаний голандським дослідником Van Meckeren’ом. Російський дерматолог А.Н.Черногубов в 1892 році вперше описав захворювання як генералізований дефект сполучної тканини в ембріональному періоді. У радянській літературі цей синдром іноді визначається як синдром Черногубова.
Клінічне синдром являє собою групу захворювань сполучної тканини, які включають дефекти шкіри і суглобів і різняться за типом успадкування, клінічними особливостями та біохімічним дефектом.
І тип (важка форма) характеризується генералізованістю і тяжкою гіперрухомістю суглобів, вираженою гіперпластичністю шкіри. Ранимість шкіри призводить до утворень “папіросних” келоїдних рубців. В ділянці ліктів та колін часто мають місце підшкірні припухлості, а на передній поверхні гомілок – підшкірні вузлики. Характерні варикозні розширення вен. Гіперрухомість суглобів викликає ортопедичні проблеми. У новонароджених може бути виражена м’язова слабкість. Рідше захворювання включає голубі склери та зміщення кришталика, а також діафрагмальну килу, дивертикул кишківника або сечового міхура, мегаезофагус, мегатрахею, мегаколокабо невризму аорти, пролапс мітрального клапана).
При II типі (середньої важкості) гіперрухомість суглобів обмежується кистями і ступнями. Шкірні дефекти незначні. Може бути пролапс мітрального клапана.
І і II типи характеризуються підвищеною розчинністю колагену шкіри, зміненою архітектури колагенових волокон: їх діаметр більший, ніж у нормі.
III тип (тип сімейної гіпермобільності суглобів) включає виражену гіпермобільність усіх суглобів без м’язово – скелетних деформацій. Зміни шкіри практично відсутні.
IV тип (артеріальний, екхіматозний, типу Sack’а) – найважча форма, оскільки при ній можливі смертельні випадки внаслідок спонтанних розривів великих судин і перфорації кишечника. Шкіра надзвичайно витончена, не розтягується, через неї просвічуються вени. Описана знижена кількість колагену. Superti – Furga et al. (1988) описали мутацію гена COL 3A1.
V тип (Х-зчеплений) характеризується мінімальною гіперрухомістю суглобів і різко вираженою гіпереластичністю шкіри, її ламкістю, утворенням підшкірних пухлин і вузликів, генералізованою м’язово-скелетною слабкістю (дорзальний кифоз, кила). Клінічно нагадує тип II. Біохімічне виявляється недостатністю активності лізилоксидази, ферменту, який бере участь у синтезі колагену.
VI тип (очний) характеризується важким сколіозом, помірним ураженням шкіри і суглобів, ламкістю тканин ока. Невеликі травми спричиняють розрив склери і рогівки, відшарування сітківки. Біохімічне розрізняють три підтипи:
- А – важка форма – відсутність гідроксилізину в колагені шкіри і низька активність лізилгідроксилази;
- В – клінічно подібна – нормальний рівень гідроксилізину і низька активність лізилгідроксилази в фібробластах шкіри;
- С – принципово очна форма – нормальні біохімічні показники.
Тип VII включає низький ріст, генералізовану гіперрухомість суглобів, підвивихи кульшових, колінних, ліктьових і гомілково-ступеневих суглобів, сколіоз. Шкіра млява, помірно гіпереластична і ламка. Для обличчя характерні епікант, гіпертелоризм, вдавлене перенісся, мікрогнатія. Подібно до типу І біохімічне визначаються порушення обміну колагену. В залежності від наявності дефекту про альфа 1 чи про альфа 2 ланцюга пропептиду визначають два підтипи.
Тип VIII (періодонтальний) характеризується періодонтозом, ранньою втратою зубів, відсутністю альвеолярних кісток, вираженими гіперрухомістю суглобів та гіпереластичністю і ламкістю шкіри.
Тип Х (дефект фібронектину) представляє гіперрухомість суглобів, гіпереластичність і ламкість шкіри, дрібні крововиливи, проте без масивної кровотечі. Біохімічно: дефіцит фібронектину.
Ускладнення:
Пов’язані з ортопедичними деформаціями, патологією серця.
Профілактика:
Рекомендоване медико-генетичне консультування.
Популяційна частота: 1: 100 000.
Тип успадкування:
Аутосомно-домінантний для І, ІІ, ІІІ типів; аутосомно-рецесивний – для IV, VII типів; Х-зчеплений рецесивний для V типу; домінантний і рецесивний для IV типу; очевидно аутосомно-рецесивний для VIII типу.
Диференційний діагноз:
Синдром Марфана, незавершений остеогенез, синдром Дауна, синдром Ларсена.
Номер з каталогу МІМ:
130000 Ehlers-Danlos Syndrome, Type I
130010 Ehlers-Danlos Syndrome, Type II
130020 Ehlers-Danlos Syndrome, Type III
130050 Ehlers-Danlos Syndrome, Type IV, Autosomal Dominant
305200 Ehlers-Danlos Syndrome, Type V
225400 Ehlers-Danlos Syndrome, Type VI
130060 Ehlers-Danlos Syndrome, Type VII, Autosomal Dominant
225410 Ehlers-Danlos Syndrome, Type VII, Autosomal Recessive
130080 Ehlers-Danlos Syndrome, Type VIII
130070 Ehlers-Danlos Syndrome, Progeroid Form
130090 Ehlers-Danlos Syndrome, Autosomal Dominant, Type Unspecified
225310 Ehlers-Danlos Syndrome with Platelet Dysfunction from Fibronectin Abnormality
225320 Ehlers-Danlos Syndrome, Autosomal Recessive, Cardiac Valvular Form
Літературні джерела:
- Buyse M.L. Birth Defects Encyclopedia: Center for Birth Defects Information Services, Dover, 1990:610-611.
- Gorlin R.J., Cohen M.M., Levin L.S. Syndromes of the Head and Neck, NY, Oxford: Oxford University Press, 1990:429-441.
- Jones K.L. Smith’s recognizable Patterns of Human Malformations, Philadelphia, London, Torornto: W.B.Saunders Company, 1988:430-431.
- Warkany J. Congenital malformations. Notes and Comments. Chicago: Year book medical publishers, 1971:1186-1189.
- С.И. Козлова, Н.С. Демикова, Е. Семанова, О.Е. Блинникова. Наследственные синдромы и медико-генетическое консультирование.- М.: Практика, 1996.- 416 с.
Переглянуто редакційною колегією I.B.I.S.: 17/11/2000
Дивіться також:
Синдром Елерса-Данлоса
(Ehlers Danlos Syndrome)
Наталія Зимак-Закутня
Завідуюча Хмельницькою
медико-генетичною консультацією
Синдром Елерса–Данлоса (ЕДС) – гетерогенна група спадкових захворювань сполучної тканини, які характеризуються підвищеною рухливістю суглобів, еластичністю шкіри та крихкістю тканин.
Перший опис синдрому Елерса-Данлоса датується ще в І ст. до н.е. Ґрунтовний клінічний опис належить російському терапевту Черногубову (1892 рік). Але синдром назвали на честь датського дерматолога Едварда Елерса, який вивчав цей синдром у 1901 році та Генрі-Олександра Данлоса, французького лікаря, що проводив експертизу аномалій шкіри у 1908. Саме вони поєднали відомі ознаки цього стану та точно визначили фенотип цієї групи аномалій.
Класифікація:
Перші спроби класифікації ЕДС були здійснені наприкінці 1960-х, у 1968 році під час конференції у Берліні була запропонована найбільш поширена класифікація, що включає принаймні 10 окремих фенотипів ЕДС:
- ЕДС тип І (ОМІМ #130000).
- ЕДС тип ІI (ОМІМ #130010).
- ЕДС тип ІII (ОМІМ #130020).
- ЕДС тип ІV (ОМІМ #130050).
- ЕДС тип V (ОМІМ #305200).
- ЕДС тип VI (ОМІМ #225400).
- ЕДС тип VII (ОМІМ #130060 – типи VІІА і VІІВ, ОМІМ #225410 – тип VІІС).
- ЕДС тип VIII (ОМІМ #130080).
- ЕДС тип IX (ОМІМ #304150).
- ЕДС тип X (ОМІМ #225310).
Нещодавній розвиток у тлумаченні біохімічної та молекулярної основи ЕДС, разом із збільшенням клінічного досвіду, дозволяє удосконалити існуючу класифікацію, роблячи її більш практичною.
У 1998 році Бейтон запропонував спрощену класифікацію, розроблену для полегшення встановлення точного діагнозу синдрому Елерса-Данлоса і чіткішої диференціації аномалій, що перекриваються в існуючій класифікації ЕДС. Нова класифікація ЕДС виділяє 6 основних типів:
- Класичний тип (у минулій класифікації ЕДС – І та ІІ типи).
- Гіпермобільний тип (у минулій класифікації ЕДС – ІІІ тип).
- Судинний тип (у минулій класифікації ЕДС – IV тип).
- Кіфосколіозний тип (у минулій класифікації ЕДС – VI тип).
- Артрохалазійний тип (у минулій класифікації ЕДС – VIIB).
- Дерматоспараксичний тип (у минулій класифікації ЕДС – VIIС).
Типи, які не включені до нової класифікації, наступні:
- V та Х типи ЕДС (X-зчеплені) були описані лише в одній родині.
- VIII тип ЕДС схожий на класичний тип, але він, на додачу, проявляється із періодонтальною крихкістю. Це рідкісний тип ЕДС. Існування цього синдрому як окремого об‘єкта не є певним.
- IX тип ЕДС раніше було по-новому визначено як “синдром потиличного рога”.
- Х–зчеплене рецесивне захворювання алельне синдрому Менкеса (OMIM #309400). Х тип ЕДС було описано лише в одній сім‘ї.
- ЕДС ХІ типу, названий “синдромом сімейної суперрухливості суглобів”, раніше було вилучено із класифікації ЕДС. Зв‘язок його із ЕДС ще не уточнено.
Діагностичні критерії:
Для кожного типу нової класифікації визначено перелік головних та другорядних діагностичних критеріїв. Головний критерій має високу діагностичну специфіку, оскільки він є рідкісним при інших станах та у загальної маси населення. Наявність одного чи більше головних критеріїв свідчить про необхідність проведення клінічної діагностики, або, при можливості, високоінформативного та гарантованого лабораторного підтвердження. Другорядний критерій є ознакою меншої діагностичної специфічності. Наявність одного чи більше другорядних діагностичних критеріїв допомагає при визначенні конкретного типу ЕДС. Між тим, при відсутності головного критерію вони не є достатніми для встановлення діагнозу. Наявність другорядних критеріїв може стати припущенням для встановлення станів пов‘язаних із ЕДС, природа яких буде уточнена після визначення молекулярної основи.
1. Гіпереластичність шкіри повинна перевірятися на нейтральному місці, тобто там, де шкіра не підпадає механічній дії чи рубцюванню, наприклад на нижній поверхні передпліччя. Вона вимірюється шляхом розтягнення шкіри до відчуття опору. У дітей еластичність шкіри виміряти важко у зв‘язку із переважаючою кількістю підшкірного жиру.
2. Гіперрухливість суглобів пропонується оцінювати за допомогою шкали Бейтона. Гіперрухливість суглобів залежить від віку, статі, сімейного анамнезу та етнічного походження. Оцінка 5 із 9 чи більше свідчить про гіперрухливість. Загальна оцінка отримується наступним чином:
- пасивний вигин мізинців більше, ніж на 90° – один бал за кожну руку;
- пасивне згинання великих пальців рук до згинаючого м‘яза передпліччя – один бал за кожну руку;
- гіперекстензія ліктів більше ніж на 10° – один бал за кожен лікоть;
- гіперекстензія колін більше ніж на 10° – один бал за кожне коліно;
- згинання тулуба вперед із повністю випрямленими колінами так, що долоні повністю лежать на підлозі – один бал
3. Легка поява синців свідчить про спонтанні крововиливи, які часто з‘являються в одних і тих самих місцях, що викликає характерну коричневу зміну кольору шкіри. Легка поява синців як симптом може проявлятися у ранньому дитинстві. Жорстоке поводження із дітьми повинне розглядатися як диференційний діагноз. Існує тенденція до тривалої кровотечі замість нормального зсідання крові.
4. Крихкість тканин проявляється легкою появою синців та наявністю дистрофічних шрамів. Шрами з‘являються переважно на точках тиску (наприклад, колінах, ліктях, чолі, підборідді) та мають тонкий, схожий на папір вигляд. Часто шрами стають широкими та безбарвними; рани загоюються важко.
5. Пролапс мітрального клапану (ПМК) та проксимальна дилятація аорти повинні діагностуватися шляхом ехокардіографії, комп‘ютерної томографії та МРТ. Пролапс мітрального клапану є звичним проявом, а дилятація аорти (коли максимальний діаметр синусів перевищує верхню межу норми для певного віку та тілобудови) – рідкісним; у незначної кількості пацієнтів із ЕДС вона може бути прогресуючою. Для встановлення діагнозу ПМК повинні застосовуватися чіткі критерії. У тих пацієнтів, які мають дилятацію аорти, при диференційному діагнозі необхідно звернути увагу на розширення кільця аорти.
3. Хронічні болі у суглобах та кінцівках є частим симптомом і потребують Re-графії. Також проблеми викликає чітке визначення анатомічної локалізації болю.
Опис типів синдрому:
Хоча і чітко окреслені, кіфосколіозний, артрохалазійний та дерматоспараксичний типи трапляються набагато рідше, ніж класичний, гіпермобільний та артеріальний типи.
I. Класичний тип.
1. Успадкування:
- Аутосомно–домінантний тип.
2. Головні діагностичні критерії:
- Гіперрозтяжність шкіри.
- Поширені атрофічні шрами (ознака крихкості тканин).
- Гіперрухливість суглобів.
3. Другорядні діагностичні критерії:
- Гладка, бархатиста шкіра.
- Несправжні молюскоїдні пухлини.
- Підшкірні сфероїди.
- Ускладнення внаслідок гіперрухливості суглобів (наприклад, розтягнення, зміщення/підвивих, пласка ступня).
- М’язова гіпотонія, затримка моторного розвитку.
- Легке виникнення синців.
- Прояви шкірної розтяжності та крихкості (наприклад, хіатальна грижа, пролапс у дитинстві, цервікальна недостатність).
- Хірургічне ускладнення (післяопераційні грижі).
- Позитивний сімейний анамнез.
4. Причини та лабораторна діагностика:
- При класичному типі ЕДС у певній кількості сімей, але не у всіх, було визначено порушення електрофоретичної рухливості ланцюгів колагену proα1(V) або proα2(V) V типу. У зв‘язку із тим, що високочутливий метод скринінгу ще не розроблений, відсутність виявлених відхилень при біохімічному та молекулярному аналізі не виключає наявність дефекту колагену V типу. В інформативних сім’ях для пренатального та постнатального діагнозу може застосовуватися дослідження генетичного зчеплення. Аналіз мутацій у окремих осіб проводиться на дослідницькій основі.
5. Спеціaльні зауваження:
- Шкірні прояви можуть мати різний ступінь важкості; було описано родини із м‘яким, помірним та важким ступенем прояву.
- Несправжні молюскоїдні пухлини – це ураження шкіри, пов‘язані із шрамами. Вони часто трапляються у місцях, які зазнають тиску, наприклад, ліктях.
- Сфероїди – це дрібні підшкірні тверді утворення, часто рухливі та відчутні на дотик на передпліччях та гомілках. Сфероїди можуть твердішати та бути визначеними на рентгені.
- Постійні підвивихи суглобів у плечових, колінних та скронево-нижньощелепних суглобах.
- Диспареунія та статеві розлади іноді зустрічаються при класичній та інших формах ЕДС.
- Частою скаргою є втомлюваність.
II. Гіпермобільний тип.
1. Успадкування:
- Аутосомно–домінантний тип.
2. Головні діагностичні критерії:
- Ураження шкіри (гіперрозтяжність та/або гладка, бархатиста шкіра).
- Генералізована гіпермобільність суглобів.
3. Другорядні діагностичні критерії:
- Постійні підвивихи суглобів.
- Хронічні болі у суглобах/кінцівках.
- Позитивний сімейний анамнез.
4. Особливі зауваження:
- Ступінь розтяжності шкіри різний. Наявність атрофічних шрамів у осіб із гіперрухливістю суглобів вказує на можливий діагноз класичного типу.
- Гіперрухливість суглобів є домінуючим клінічним проявом. Окремі суглоби, такі як плечові, колінні та скронево–нижньощелепні суглоби, часто зміщуються.
- У практиці ревматології, значна кількість пацієнтів також має генералізовану гіперрухливість суглобів. Важливо відрізнити цих осіб від хворих на ЕДС гіпермобільного типу. Спірним питанням наразі є причинні взаємозв‘язки, якщо вони взагалі існують, між фенотипами таких осіб та хворих на гіпермобільний тип ЕДС.
- М‘язово-скелетні болі виявляються рано, є хронічними та, можливо, ослаблюючими (викликають слабкість). Анатомічне розповсюдження широке, іноді можуть виявлятися слабкі місця. Слабке місце визначається, як болюче місце при пальпації великим, 2 чи 3 пальцями при тиску в 4 кг чи менше.
III. Судинний тип.
Судинний тип ЕДС спричинений структурними дефектами у ланцюгу колагену proa1(III) ІІІ типу, кодований COL3A1.
1. Успадкування:
- Аутосомно–домінантний тип.
2. Головні діагностичні критерії:
- Тонка, напівпрозора шкіра.
- Артеріальна/кишкова/маткова крихкість чи розриви.
- Поширені кровотечі.
- Характерний зовнішній вигляд.
3. Другорядні діагностичні критерії:
- Акрогерія.
- Гіперрухливість малих суглобів.
- Розриви сухожиль та м‘язів.
- Квіно-варусна клишоногість.
- Ранній прояв варикозного розширення вен.
- Артеріо-венозні, каротидно-кавернозні фістули.
- Пневмоторакс/пневмогемоторакс.
- Атрофія ясен гінгівального краю.
- Позитивний сімейний анамнез, раптова смерть у близького родича (родичів).
Наявність двох або більше головних критеріїв вказує зі значною вірогідністю на діагноз, при цьому настійливо рекомендовані лабораторні дослідження.
4. Причини та лабораторні дослідження:
- Методика проведення лабораторного дослідження включає: 1) виявлення структурно зміненого колагену ІІІ типу, який виробляється фібробластами, що спричиняє порушення секреції, посттрансляційну модифікацію, температурну нестійкість, та/чи чутливість до протеаз, 2) виявлення мутацій у гені COL3A1. Визначення рівня проколагену ІІІ типу у сироватці крові у клінічній практиці не є доступним.
5. Окремі зауваження:
- У деяких уражених осіб присутні характерні риси зовнішності.
Відзначається збільшення підшкірної жирової тканини, особливо на обличчі та кінцівках. - Гіпермобільність суглобів, як правило, обмежена.
- Спонтанний розрив артерій найчастіше трапляється у 3 та 4 десятиліттях життя, але може відбутися і раніше. Артерії середнього розміру уражаються найчастіше. Артеріальні розриви є найчастішою причиною раптової смерті.
- Гострі болі у животі та в боку (розлиті чи локалізовані) звичайно виявляються внаслідок артеріальних чи кишкових розривів, тому на предмет цього необхідно негайно проводити огляд. Рекомендуються неінвазивні діагностичні процедури.
- Підшкірний венозний малюнок особливо помітний на грудній клітині та животі.
- За наявності серйозних синців як початкового ускладнення, необхідно виключити можливу причину у жорстокому поводженні з дітьми чи гематологічних розладах. У цьому контексті при хронічних синцях та утвореннях шрамів, необхідно провести диференційну діагностику із класичним типом ЕДС.
- Діагностика цього стану у дітей викликає скадність при відсутності сімейного анамнезу.
- Як ускладнення вагітності може виникнути інтранатальний розрив матки та пре- і постнатальна кровотеча. Під час пологів можуть трапитися вагінальні та перинеальні розриви.
- Під час та після хірургічного втручання часто трапляються серйозні ускладнення (наприклад розходження рани).
IV. Кіфосколіозний тип.
Причиною є недостатність лізилгідроксилази (PLOD), колагензмінюючого ензиму внаслідок гомозиготності чи складної гетерозиготності у мутантному аллелі (аллелях) PLOD.
1. Успадкування:
- Аутосомно–рецесивний тип.
2. Головні діагностичні критерії:
- Генералізована слабкість суглобів.
- Важка м‘язова гіпотонія при народженні.
- Вроджений прогресуючий сколіоз.
- Крихкість склер та розриви очного яблука.
3. Другорядні діагностичні критерії:
- Крихкість тканин, включно із атрофічними шрамами.
- Виникнення синців.
- Артеріальні розриви.
- Марфаноїдний зовнішній вигляд.
- Мікрокорнеа.
- Значний остеопороз при рентгенівському дослідженні.
- Сімейний анамнез, тобто наявність уражених сибсів.
Наявність трьох головних діагностичних критеріїв у дитини є основою для діагностики і проведення відповідних лабораторних досліджень.
4. Причини та лабораторні дослідження:
- Доступним, високочутливим та точним методом є вимірювання загального рівня гідроксилізил-пирідиноліну та лізил-пирідиноліну у сечі після гідролізу методом рідинної хроматографії високого тиску (РХВТ). Визначення дермального гідроксилізину також не викликає труднощів, хоча, визначення активності лізилгідроксилази у фібробластах та/чи аналіз мутацій гена PLOD проводиться поки що експериментально.
5. Окремі зауваження:
- М‘язова гіпотонія може бути яскраво вираженою, це веде до затримки загального моторного розвитку. На цей момент необхідно звернути увагу при початковому диференційному діагнозі у дітей із гнучкістю.
- Фенотип найчастіше складний, нерідко відбувається втрата можливості ходити у 2 та 3 декадах.
- Склеральна крихкість може призвести до розривів очного яблука навіть після дрібної травми. Цей стан необхідно диференційювати із синдромом крихкої рогівки. Наразі відомо, що серйозні ускладнення із очима трапляються набагато рідше ніж вважалося до цього, звідси і відповідні зміни у описі даного типу.
- Складна неонатальна форма синдрому Марфана повинна розглядатися як диференційний діагноз.
- Є дані про менш важку форму цього стану, з нормальною активністю лізил гідроксилази та нормальним вмістом гідроксилізину у шкірі (OMIM #229200); ця форма є ще рідкіснішою.
V.Артрохалазійний тип.
Викликається мутацією, яка веде до порушення продукування амінотермінального кінця ланцюгів proa1(I) (тип A) чи proa2(I) (тип Б) колагену типу І пов‘язаного із переміщенням екзону 6 у інший ген.
1. Успадкування:
- Аутосомно–домінантний тип.
2. Головні діагностичні критерії:
- Складна генералізована гіпермобільність суглобів із постійними підвивихами.
- Вроджений двосторонній вивих стегна.
3. Другорядні діагностичні критерії:
- Гіперрозтяжність шкіри.
- Крихкість тканин, включно із атрофічними шрамами.
- Легке виникнення синців.
- М‘язова гіпотонія.
- Кіфосколіоз.
- М‘яка форма остеопорозу при рентгенівському дослідженні.
4. Причини та лабораторні дослідження:
- Біохімічний дефект визначається шляхом електрофоретичної детекції ланцюгів pNα1(I) чи pNα2(I) дермального колагену.
5. Окремі зауваження:
- Вроджений вивих стегна спостерігався у всіх пацієнтів, у яких біохімічні аналізи були позитивними.
- Низький зріст не є проявом, якщо тільки він не є ускладненням важкої форми кіфосколіозу та/чи вивиху стегна.
- У якості диференційного діагнозу слід розглядати синдром Ларсена.
VI. Дерматоспараксичний тип.
Спричиняється недостатністю N-термінальної пептидази проколагену І, викликаною гомозиготністю чи компаундною гетерозиготністю мутантних аллелів (на відміну від артрохалазійного типу, який є результатом мутацій субстратних сайтів із залученням ланцюгів проколагену І типу.
1. Успадкування:
- Аутосомно–рецесивний тип.
2. Головні діагностичні критерії:
- Виражена крихкість шкіри.
- Обвисаюча, зайва шкіра.
3. Другорядні діагностичні критерії:
- М‘яка, рихла текстура шкіри.
- Легка поява синців.
- Передчасні розриви ембріональних мембран.
- Великі кили (пуповинні, пахові).
4. Причини та лабораторні дослідження:
- Біохімічно підтверджується електрофоретичною детекцією ланцюгів pNα1(I) чи pNα2(I) колагену типу І, екстрагованих із шкіри в присутності протеазних інгібіторів, чи отриманих із фібробластів. Визначення активності N-протеїнази проводиться лише на експериментальній основі.
5. Особливі зауваження:
- Суттєвою є крихкість шкіри та виникнення синців. Заживлення ран не забруднене без утворення атрофічних шрамів.
- Надлишок шкіри на обличчі призводить до зовнішнього вигляду що нагадує cutis laxa; хоча, виникнення синців та крихкість шкіри не виявляються при cutis laxa.
- Назва взята із схожого фенотипу та біохімічного дефекту, який раніше розпізнавали у великої рогатої худоби, овець та інших тварин.
- Кількість описаних випадків мала і фенотиповий спектр може бути розширений.
|
|
||||
|
|
||||
|
|
||||
|
|
||||
|
|
||||
|
|
Література:
- Козлова С.И., Демикова Н.С., Семанова Е., Блинникова О.Е. Наследственные синдромы и медико-генетическое консультирование.- М.: Практика, 1996.- С.41.
- Beighton P, Grahame R, Bird H. Hypermobility of Joints. 2-nd edition. Berlin: Springer. 1989:1–182.
- Beighton P, De Paepe A, Danks D, Finidori G, Gedde-Dahl T, Goodman R, Hall JG, Hollister DW, Horton W, McKusick VA, Opitz JM, Pope FM, Pyeritz RE, Rimoin DL, Sillence D, Spranger JW, Thompson E, Tsipouras P, Viljoen D, Winship I, Young I. International nosology of heritable disorders of connective tissue, Berlin, 1986. Am J Med Genet. 1988;29:581–594.
- Beighton P, De Paepe A, Steinmann B, et al. Ehlers-Danlos syndromes: revised nosology, Villefranche, 1997. Ehlers- Danlos National Foundation (USA) and Ehlers-Danlos Support Group (UK). Am J Med Genet. 1998 Apr 28;77(1):31-7.
- Golfier F, Peyrol S, Attia-Sobol J, et al. Hypermobility type of Ehlers-Danlos syndrome: influence of pregnancies. Clin Genet. 2001 Sep;60(3):240-1.
- Gorlin R.J., Cohen M.M., Levin L.S. Syndromes of the Head and Neck, NY, Oxford: Oxford University Press. 1990:429-441.
- Jones KL. Smith’s Recognizable Patterns of Human Malformation. W.B. Saunders Company, Philadelphia. 1997:430-431.
- Leier CV, Call TD, Fulkerson PK, Wooley CF. The spectrum of cardiac defects in the Ehlers-Danlos syndrome, types I and III. Ann Intern Med. 1980;92:171–178.
- Maltz SB, Fantus RJ, Mellett MM, Kirby JP. Surgical complications of Ehlers-Danlos syndrome type IV: case report and review of the literature. J Trauma. 2001 Aug;51(2):387-90.
- Mao JR, Bristow J. The Ehlers-Danlos syndrome: on beyond collagens. J Clin Invest. 2001 May;107(9):1063-9.
- Pepin MG, Superti-Furga A, Byers PH. Natural history of Ehlers-Danlos syndrome type IV (EDS type IV): Review of 137 cases. Am J Hum Genet. 1992;51:44.
- Roman MJ, Rosen SS, Kramer-Fox R, Devereaux RB. The prognostic significance of the pattern of aortic root dilatation in the Marfan syndrome. J Am Coll Cardiol. 1993;22:1470–1476.
- Sacheti A, Szemere J, Bernstein B, Tafas T, Schechter N, Tsipouras P. Chronic pain is a manifestation of the Ehlers-Danlos syndrome. J Pain Symptom Managem. 1997;14:88–93.
- Schaefer B. Ehlers-Danlos syndrome (www.emedicine.com).
- Sorokin Y, Johnson MP, Rogowski N, Richardson DA, Evans MI. Obstetric and gynecologic dysfunction in the Ehlers-Danlos syndrome. J Reprod Med. 1994;39:281–284.
- Steinmann B, Superti-Furga A, Joller-Jemelka HJ, Cetta G, Byers PH. Ehlers-Danlos syndrome type IV: A subset of patients distinguished by low serum levels of the amino-terminal propeptide of type III procollagen. Am J Med Genet. 1989;34:68–71.
- Steinmann B, Eyre DR, Shao P. Urinary pyridinoline cross-links in Ehlers-Danlos syndrome type VI. Am J Hum Genet. 1995;57:1505–1508.
- Warkany J. Congenital malformations. Notes and Comments. Chicago: Year book medical publishers. 1971:1186-1189.
Переглянуто редакційною колегією I.B.I.S.: 26/05/2005
Дивіться також:
Запобігання вродженим вадам розвитку за допомогою фолієвої кислоти
Чи ви усвідомлюєте, що вживання необхідної кількості фолієвої кислоти може запобігти виникненню таких вроджених вад, як вади невральної трубки (ВНТ), а також іншим аномаліям? До ВНТ належать spina bifida (відкритий спинний мозок); менінгомієлоцеле, мієлоцеле; аненцефалія (відкритий головний мозок); енцефалоцеле (отвір в черепі, крізь який видно головний мозок) та ряд інших аномалій.
Пам’ятайте – їжа не може забезпечити організм необхідною кількістю фолієвої кислоти, Вам треба вживати її додатково. Більше 70% випадків ВНТ та інших вроджених вад можна уникнути, приймаючи щоденно 0,4 мг фолієвої кислоти (у вигляді окремих таблеток або полівітамінів, до яких входить фолієва кислота). Такі таблетки потрібні всім жінкам, оскільки більша частина вагітностей є неочікуваною. Коли Ви завагітніли, починати приймати таблетки вже занадто пізно.
Якщо у Вашій сім’ї вже зустрічались випадки ВНТ, ми радимо Вам попросити Вашого лікаря чи лікаря-генетика виписати Вам фолієву кислоту. Причому, Вам може бути потрібна значно більша її кількість, 4 мг, тому що ризик виникнення ВНТ у Вашій сім’ї є вищий.
Нарешті, врахуйте, що фолієва кислота вірогідно знижує кількість випадків інших вроджених вад, а також попереджує проблеми з серцем і судинами, що виникають з віком.
Будь-ласка, уважно розгляньте наведену нижче інформацію.
Роль фолієвої кислоти у запобіганні вадам нервової трубки
Терміни “фолієва кислота” і “фолати” … Фолієва кислота та вади невральної трубки (ВНТ) … Механізм дії … Підходи до профілактики ВНТ фолієвою кислотою … Підходи до зростання споживання фолієвої кислоти … Джерела фолатів … Деякі продукти – джерела фолатів … Ефективність профілактики … Література
Фолієва кислота: спеціальне видання
Гено-Терато-Епі-Том … Фолієва кислота: справжній переворот у медицині можливий … Вроджені вади розвитку – одна з головних причин дитячої смертності та інвалідності в усьому світі … Spina bifida (інформація для лікарів) … Спинно-мозкова кила (інформація для населення) … Аненцефалія (інформація для лікарів) … Фолієва кислота – роль у запобіганні вадам невральної трубки (інформація для медичних працівників) … Фолієва кислота і рак товстої кишки … Фолієва кислота і атеросклероз … Ефективність профілактики фолієвою кислотою вад невральної трубки … Фолієва кислота (інформація для населення) … Показники частоти вроджених дефектів та вад розвитку серед новонароджених США (дані 1997 року) … Графік зростання обізнаності жінок дітородного віку в США про корисність фолієвої кислоти з 1995 по 1997 рр. … Деякі продукти – джерела фолатів … Рецепти страв з високим вмістом фолатів … Роль фолієвої кислоти в запобіганні вадам невральної трубки: огляд літератури … Фолієва кислота: бібліографія
Фолієва кислота (для батьків)
Як виникають вади невральної трубки (ВНТ) … Що призводить до виникнення вад невральної трубки … Що таке фолієва кислота … Чому жінкам потрібно вживати фолієву кислоту … Якщо в сім’ї вже була дитина з вадами невральної трубки, чи може це повторитися … Скільки фолієвої кислоти необхідно вживати, щоб запобігти ВНТ … Чи можуть жінки отримати занадто багато фолієвої кислоти … Деякі натуральні продукти – джерела фолатів
Революційна роль фолієвої кислоти (слайди)
Матеріали надані професором Годфрі Оуклі із відділення епідеміології медичної школи ім. Роллінса університету Еморі (США)
Фолієва кислота, фортифікація та громадське здоров’я (слайди)
Матеріали про фортифікацію борошна фолієвою кислотою надані консультантом Українсько-Американської Програми запобігання вродженим вадам розвитку п. О. Труш
More detailed information provided by the FDA.
Folic Acid Now
Why folic Acid is so Important.
CDC Center for Disease Control and Prevention.
Folic Acid
By March of Dimes
Folic acid may decrease the risk of your unborn baby developing serious birth defects called neural tube defects or NTDs …

Folic Acid to Reduce the Risk of Birth Defects
Teratology Society Consensus Statement
Teratology 55: 381 (1997)
Recent randomized controlled studies … have shown that women who consume folic acid-containing supplements, while eating their usual diets, have 50-75% fewer infants with neural with neural tube defects.
[Spanish] Acido folico Ahora
Centers for Disease Control and Prevention
Knowledge & use of Folic Acid by Women of Childbearing Age – United States, 1995 & 1998
MMWR Morbidity Mortality Weekly Report
[*] Knowledge About Folic Acid & Use of Multivitamins Containing Folic Acid Among Reproductive-Aged Women — Georgia, 1995
Centers for Disease Control and Prevention
A comprehensive study of women’s health that include questions about folic acid. This report summarizes the survey findings regarding knowledge and use of folic acid, which indicate that only 20% of Georgia women aged 15-44 years consumed a multivitamin containing greater than or equal to 400 mg of folic acid per day, and 71% did not know that folic acid can prevent some birth defects … Prevalence of knowledge about folic acid varied directly by respondent’s educational and income levels. Women with a college degree were more likely to have heard about folic acid that were those with only some high school (45% versus 12%), and women with incomes above 150% of poverty level were more likely than women with incomes below 150% of poverty level (31% versus 18%). Women with higher educational levels were more likely to consume a multivitamin containing greater than or equal to 400 mg of folic acid per day than were less educated women …
Переглянуто редакційною колегією I.B.I.S.: 29/01/2004
Множинний вроджений артрогрипоз
(Arthrogryposis Multiplex Congenita)
А.С. Вакульчик
Спеціаліст з інформаційного забезпечення
Українсько-Американської Програми запобігання вродженим вадам розвитку
Що таке артрогрипоз?
Артрогрипоз – (від грец. аrthron – суглоб і gryposis викривлення) – це захворювання, що характеризується наявністю м’язового порушення, яке спричиняє множинні контрактури суглобів (обмеження руху суглоба) при народженні.
“Класичні” випадки артрогрипозу характеризуються ураженими суглобами кистей рук, ліктів, плечей, стегон, ступнів та колін. У більш важких випадках можуть бути ураженими всі суглоби, включаючи суглоби щелеп та спини. Часто контрактури супроводжуються м’язовою слабкістю, яка у подальшому обмежує рухи.
Артрогрипоз відносно рідкісне захворювання, частота його складає близько 1:3000 новонароджених.
Чи може артрогрипоз з’явитись повторно у тій самій сім’ї?
У більшості випадків артрогрипоз не є спадковим захворюванням і повторно не виникає у сім’ї. Але, приблизно у 30% випадків можливе успадкування хвороби. Рекурентний ризик (ризик повторення) у таких випадках залежить від типу генетичного порушення.
Чим спричинений артрогрипоз?
Суглоби дитини можуть бути нормально розвинутими, проте, якщо вони тривалий час залишаються нерухомими, сполучна тканина може наростати навколо них, фіксуючи положення. Недостатні рухи можуть призводити до того, що сухожилки, які сполучені з суглобом, не розтягуються до їх нормальної довжини; короткі сухожилки в свою чергу ускладнюють нормальний рух суглобів. Зазвичай, схожа проблема розвивається з суглобами, що були тривалий час в гіпсових пов’язках після народження.
У цілому, існує декілька причин обмеження руху суглобів до народження:
- Недостатній розвиток м’язів (атрофія). У більшості випадків неможливо визначити безпосередньої причини атрофії м’язів. Іноді причиною є м’язові порушення (наприклад, при вроджених м’язових дистрофіях), підвищення температури тіла у матері протягом вагітності і віруси, які можуть пошкодити клітини, що передають нервові імпульси у м’язах.
- Недостатній простір в матці для рухів плода. Наприклад, у матері може бути ненормально сформована матка, або діагностоване маловіддя (недостатня кількість навколоплідних вод).
- Порушення формування центральної нервової системи та хребта. У таких випадках артрогрипоз супроводжується іншими вродженими вадами розвитку.
- Ненормальний розвиток сухожилків, кісток, суглобів чи суглобових зв’язок. Наприклад, сухожилки, що прикріплюються до суглобів у невідповідних місцях.
Чи виліковується артрогрипоз?
Для більшості типів артрогрипозу фізіотерапія досить успішна. Результатом її є збільшення діапазону рухів уражених суглобів. Батьків закликають стати активними учасниками терапевтичної програми і продовжувати терапію вдома щоденно.
Використовують також шини, різноманітні вправи на розтягування, що теж збільшують діапазон руху. Часто використовують гіпсові пов’язки для коригування позиції ступні. Проте, потрібно звертати якомога більшу увагу на досягнення рухливості суглобів. Можна застосовувати деякі типи, так званих, “рухомих” шин для колін та ступнів. Таким чином суглоби можуть рухатись періодично під час м’язових вправ. У деяких випадках достатньо лише послаблення шини на ніч.
Хірургічні втручання використовують у лікуванні вроджених порушень, які часто поєднуються з артрогрипозом. Оперативні втручання застосовуються при ураженні суглобів ступнів, колін, стегон, ліктів чи кистей рук для того, щоб досягнути найкращого положення чи більшого діапазону руху. У деяких випадках застосовують переміщення сухожилка для покращення функції м’язу.
Вроджені деформації ступнів, стегон і спини вимагають хірургічного втручання у віці близько 1 року.
Прогноз
Існує багато ступенів ураження м’язів та суглобів при артрогрипозі. У деяких випадках артрогрипоз може асоціюватись з іншими захворюваннями, такими як порушення центральної нервової системи, які ускладнюють клінічний перебіг. Проте, у більшості випадків прогноз для хворої дитини сприятливий. На відміну від інших захворювань, артрогрипоз не прогресує, тобто, з віком стан хворого не погіршується. Більше того, завдяки фізичній терапії та усім доступним засобам лікування можливе загальне покращення функціонування суглобів. У більшості людей з артрогрипозом відмічається нормальний інтелектуальний розвиток. Вони здатні вести продуктивне, незалежне життя.
Переглянуто редакційною колегією I.B.I.S.: 22/07/2002
Дивіться також:
Множинний вроджений артрогрипоз (МВА)
(Arthrogryposis Multiplex Congenita)
О.М. Стецишин
Лікар-педіатр
Міська дитяча лікарня, м. Рівне
Включення:
Класичний артрогрипоз, деформуюча фетальна міодистрофія, вроджена артроміодисплазія, вроджена аміоплазія.
Виключення:
Cиндром Пена-Шокейра.
Основні діагностичні критерії:
Множинні контрактури суглобів у новонародженого внаслідок неврологічних, м’язових, сполучнотканинних, скелетних аномалій або внутрішньоутробного стискання плоду.
Клінічна картина:
У більшості випадків МВА уражені всі 4 кінцівки, але іноді бувають випадки бімелічної або асиметричної патології. Найчастіше пошкоджується колінний і ліктьовий суглоби. Вони мають згладжені контури і повністю не розгинаються і не згинаються. У кульшових суглобах рухи обмежені. Стегна дещо приведені до живота і повністю не розгинаються, ротовані назовні. Еквіноварусна деформація ступнів. Руки ротовані досередини. Активні рухи в плечових і ліктьових суглобах, на відміну від рухливості в суглобах нижніх кінцівок, часто відсутні. Кисті рук в дуже зігнутому положенні. Згинання і розгинання пальців збережене. М’язи верхніх і нижніх кінцівок атрофовані. Сухожильні рефлекси різко знижені або не викликаються. Інтелект, як правило, збережений.
Ускладнення:
Втрата чи обмеження рухів у суглобах.
Поєднані аномалії:
Таб. 1
| Розщілина піднебіння | Полідактилія |
| Синдром Кліппеля – Вейля | Гіпертелоризм |
| Менінгомієлоцеле | Мікрофтальмія |
| Фронтальний гіперостоз | Вроджені вади серця |
| Аномалії тонкого кишечника | Вади розвитку нирок |
| Глаукома, катаракта | Спондилогіпоплазія |
| Атрезія стравоходу | Зрощення кісток зап’ястка |
Етіологія:
У нормі рухова активність плоду є основною умовою для розвитку суглобів, що відбувається на протязі 3-го місяця вагітності. І тому будь-які процеси, що порушують рухову активність плоду в цей критичний період, супроводжуються розвитком вроджених контрактур.
Порушення рухової активності плода, які призводять до його імобілізації, представлені у таблиці 2.
Таб. 2
| Втрата клітин передніх рогів спинного мозку | |
| Корінцеві порушення з колагенною проліферацією | |
| Периферична нейропатія з нейрофіброматозом | |
| Вроджена міастенія | |
| Неонатальна міастенія | |
| Вроджена міоплазія | |
| Вроджена міотонічна дистрофія | |
| Вроджена м’язова дистрофія | |
| Глікогенакумулююча міопатія | |
| Порушення сполучної тканини, що розвивається | |
| М’язова та сполучнотканинна суглобова дистрофія | |
| Суглобові порушення при мезенхімальній дисплазії | |
| Посилення синтезу колагену | |
| Вроджені спінальні епідуральні крововиливи | |
| Вроджене подвоєння спинномозкового каналу | |
| Наприклад, поренцефалія | |
| Наприклад, вроджена енцефалопатія |
Диференціацію між нейрогенними та міопатичними формами МВА можна визначити під час патологоанатомічного дослідження.
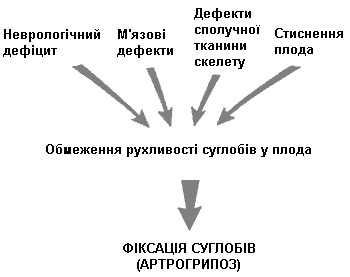
Контрактури суглобів можуть бути вторинними до факторів, які впливають на розвиток плоду, таких як неврологічні, м’язові ураження, і/або наслідком стиснення плоду (мал. 1).
Мал. 1. Причини, що лежать в основі виникнення пренатальних контрактур
Методи обстеження дитини з МВА:
- Анамнез. Необхідна інформація про початок та характер рухливості плоду (часто знижена), перебіг пологів (часто сідничне передлежання), кількість амніотичної рідини (олігогідрамніон може спричинити обмеження рухів плоду); полігідрамніон може асоціюватись з неврологічними аномаліями.
- Загальний підхід до аномалій. Наявність аномалій, які не пов’язані з суглобами, може свідчити, що артрогрипоз є частиною синдрому множинних вроджених вад розвитку, наприклад, трисомії 18.
- Огляд суглобів та скелету. Необхідне фізичне та рентгенологічне дослідження суглобів та скелету. Потрібно визначити, чи є фіксація суглобів результатом анатомічної аномалії, такої як недостатній розвиток суглобів чи синостоз, чи лише зниженням функціональної рухливості без будь-якої на те структурної причини. Завжди проводиться дослідження пацієнта на наявність сколіозу чи зміщення стегна.
- Огляд складок на долонях та ступнях. Складки на долонях, пальцях та ступнях являють собою наслідок згинання і наявні вже на 11-12 тижні фетального віку. Відсутність складок або аномальні складки вторинні до порушення форми чи функції у ранньому розвитку кистей рук чи ступнів. Вони свідчать про флексійну площину функції, що існувала, і таким чином полегшують вирішення її реабілітації.
- Дослідження ямочок. При тісному контакті кістки плоду з шкірою можуть виникнути порушення у розвитку підшкірної жирової тканини у цій ділянці, що спричиняє появу ямочок. Виявлення таких ямочок сприяє діагностуванню порушення.
- Ретельне дослідження нервової та м’язової систем. Спроби визначити, м’язові чи неврологічні ураження є первинними, досить складні, оскільки, якщо є дефіцит одного, то це може призвести до порушення функціонування іншого. Електроміографічні дослідження частково допоможуть при огляді: у більшості пацієнтів з артрогрипозом, в яких були виявленні ці порушення, виявлено невропатію і, рідше, міопатію. Біопсія м’язів допомагає лише частково, оскільки досить важко визначити м’язова гіпоплазія чи фіброз є первинним або вторинним феноменом.
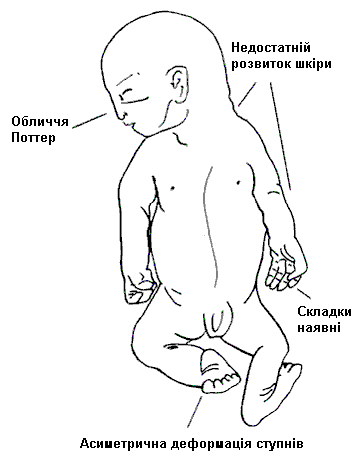
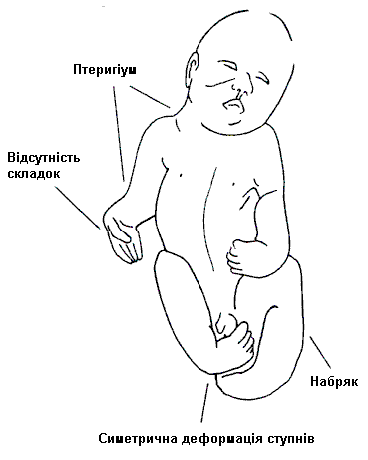
- Диференціація деформацій, зумовлених внутрішніми причинами та зовнішніми по відношенню до плода причинами (мал. 2). Контрактури, зумовлені внутрішніми причинами, симетричні; часто біля суглобів наявний полігідрамніон; спостерігаються птеригіуми. Недостатня кількість згинальних складок. І, навпаки, дитина з контрактурами зовнішнього походження має позиційні порушення кінцівок, місцями відсутня шкіра. Згинальні складки нормальні. Різниця між цими двома категоріями дуже важлива для сім’ї, оскільки діти з артрогрипозом зовнішнього походження, пов’язаного зі стисненням, мають сприятливий прогноз, а рекурентний ризик низький. Прогноз і рекурентний ризик при суглобових контрактурах внутрішнього походження залежить від етіології.
Мал. 2. Диференціація деформаційних дефектів, зумовлених внутрішніми причинами
та зовнішніми, по відношенню до плода, причинами
Деформації, зумовлені зовнішніми
по відношенню до плода причинами
Деформації, зумовлені внутрішніми
причинами
Патоморфологія:
Груба деформація суглобів з їх дистрофією. Сухожилля недорозвинуті, нерідко спаяні з сухожильними ямками. Суглобова капсула потовщена. Синовіальні оболонки суглобів спаяні з кісткою. Різко знижена еластичність суглобових зв’язок. М’язи недорозвинені, фіброзно змінені. У спинному мозку виражені дегенеративні зміни клітин передніх рогів, розростання глії, дегенеративні зміни основних циліндрів, демієлінізація мозкових шляхів. Порушене формування клітин кори великих півкуль.
Частота:
Частота випадків складає 1 : 10000.
Ризик повторень для сибсів та дітей пацієнта:
Рекурентний ризик при артрогрипозі, зумовленому зовнішніми причинами, низький. При контрактурах суглобів внутрішнього походження – залежить від етіології захворювання.
Вік маніфестації:
При народженні.
Пренатальна діагностика:
Незважаючи на те, що ультразвукове дослідження в реальному масштабі часу дозволяє виявити контрактури суглобів і оцінити рухову активність плода, чуттєвість методу для ранньої діагностики МВА до теперішнього часу залишається невстановленою.
Акушерська тактика:
Якщо діагноз встановлений до початку життєздатності плоду, слід запропонувати переривання вагітності. Оптимальний метод ведення пологів не встановлений. Діти з МВА складають групу високого ризику пологової травми у зв’язку з вираженою флексією кінцівок. Вірогідно, найкращим методом родорозрішення є операція кесаревого розтину.
Профілактика:
Медико-генетичне консультування.
Лікування:
Спрямоване на виправлення деформації суглобів: етапні гіпсові пов’язки, маски, лікувальна фізкультура. Медикаментозне лікування: вітаміни, анаболічні стероїди, АТФ.
Прогноз:
Залежить від етіології захворювання. У важких випадках воно закінчується летально в перші дні після народження. В інших випадках м’язово-скелетні порушення незначно виражені, інтелектуальний розвиток в межах норми. Діти із МВА зовнішнього походження, пов’язаного з тиском на плід, мають сприятливий прогноз і низьку ступінь ризику повторення захворювання у сім’ї.
Номер з каталогу МІМ:
208100 Arthrogryposis Multiplex Congenita, Neurogenic Type; AMCN
Література:
- Graham JM. Smith’s recognizable patterns of human deformation. 2-nd edition. W.B. Saunders Company, Philadelphia. 1988:4-5.
- Jones KL. Smith’s recognizable patterns of human malformations. 5th edition, W.B.Sauders Company, Philadelphia. 1970:867-690.
- Warkany J. Congenital malformations. Notes and Comments. Yearbook medical publisher, Chicago. 1981:1011-1015.
- Козлова С.И., Демикова Н.С. и др. Наследственные синдромы и медико – генетическое консультирование. М.: Практика,1996.- C. 35; 355.
- Ромеро Р., Пилу Дж. и др. Пренатальная диагностика врожденных пороков развития плода /Пер. с англ.- М.: Медицина,1974.- C.382-384.
- Тератология человека /Под ред. Г.И. Лазюка.- М.: Медицина,1979.- C. 139.
Переглянуто редакційною колегією I.B.I.S.: 6/02/2002
Дивіться також:
- Множинний вроджений артрогрипоз (Інформація для батьків)
Розщілина губи з/без розщілини твердого піднебіння
(Cleft Lip/Palate)
В.В. Гуштаб
Лікар-ординатор відділення патології новонароджених,
Рівненська обласна дитяча лікарня
Включення: розщілина обличчя.
Виключення: серединна розщілина обличчя.
Більшість вроджених вад обличчя представлені розщілинами, які з’являються внаслідок порушення зростання ембріональних структур або зупинки їхнього розвитку. Внаслідок цього розщілини локалізуються в певних місцях. Ізольована розщілина губи або разом із розщілиною піднебіння – найчастіша аномалія структур обличчя. Розщілина може бути посередині, з двох сторін або з одного боку. Розщілина піднебіння без розщілини губи – значно рідша аномалія, яка є окремою вадою розвитку.
Розщілина верхньої губи (незарощення хейлосхиз, “заяча губа”):
Це щілина в м’яких тканинах губи, яка проходить поряд з фільтрумом. Може бути одно- і двобічною, повною та частковою або підшкірно-підслизовою, яку супроводжує деформація кінчика і крила носа. До неповної розщілини відносять незарощення тільки м’яких тканин верхньої губи. При повному незарощенні ушкоджується скелет верхньої щелепи, відмічається викривлення перегородки і сплощення крил носа внаслідок порушення їхнього формування. При двобічному незарощенні губи спостерігається випинання вперед піднебінного відростка, який розташований на великому лемеші і вкритий невеликим шаром шкіри і червоною каймою верхньої губи.
З першого дня життя у дитини відмічається порушення дихання, смоктання, ковтання тощо. Діти погано смокчуть, поперхуються, що призводить до аспірації молока і розвитку легеневих ускладнень. Годування груддю стає неможоливим.
Серединна (передпіднебінна) розщілина верхньої губи:
Це щілина в м’яких тканинах верхньої губи, яка розміщена по середній лінії. Супроводжується вуздечкою і діастемою. Може поєднуватися з розщілиною альвеолярного відростка і подвоєною вуздечкою. Аномалія досить рідкісна, може бути ізольованою або супроводжуватися більш важкими вадами, насамперед, щелепно-лицьовим дизостозом.
Розщілина піднебіння (палатосхиз, “вовча паща”):
Ця патологія з’являється при затримці розвитку піднебінних відростків. Тому вони не з’єднуються з сошніком. Від часу зупинки розвитку піднебіння залежать клінічні форми, серед яких відмічають неповне розщеплення піднебіння, яке не доходить до переднього краю щелепи, і повне розщеплення з незарощенням альвеолярного відростку верхньої щелепи. Повне незарощення піднебіння співпадає з незарощенням верхньої губи.
Розрізняють одно- і двобічне розщеплення піднебіння. При повному двобічному незарощенні видно леміш і хоани. Може бути недорозвинута верхня щелепа, коротке або недорозвинуте м’яке піднебіння.
Часткове незарощення поширюється найчастіше на м’яке піднебіння. Іноді розщеплений тільки язичок піднебіння. В деяких випадках буває незарощення м’якого і частково твердого піднебіння.
Діагноз встановлюється при першому огляді рота дитини. Годування стає неможливим. Молоко виливається через ніс, дитина поперхується. Порушується правильне дихання, що призводить до інфікування дихальних шляхів. Аспірація молока викликає пневмонію. Уражається середнє вухо. Надалі це призводить до порушення формування мови. Ще з пологового будинку дитину привчають до годування з ложечки або смоктання через ортопедичну соску.
Мікроформи розщеплення верхньої губи і піднебіння:
Окрім виражених форм розщілин, про які згадувалося вище, зустрічаються і невеликі ознаки, які мають назву мікроформи. До них відносяться скрита і явна розщілини язичка піднебіння, діастема, скрита або початкова розщілина червоної кайми губ, деформації крил носа без розщілини губи.
Поєднані аномалії:
Поєднані аномалії виявляються в 50% випадків при ізольованій розщілині піднебіння і лише в 13% випадків при розщілині губи і піднебіння. У плодів і ембріонів з розщілиною обличчя частота поєднаних аномалій сягає 60%. Найчастіше поєднані аномалії не підпадають під вже встановлені синдроми. Ізольовані розщілини губи чи піднебіння зазвичай поєднуються з клишоногістю, тоді як розщілини губи і піднебіння – з полідактилією. Особливого значення мають поєднання з вродженими вадами серця, проте специфічної форми вади не встановлено.
Етіологія:
У більшості випадків розщілина губи і піднебіння має мультифакториальну етіологію, головними чинниками якої є генетичні фактори і негативний вплив навколишнього середовища. Однак від 15 до 20% випадків входять в склад синдромів множинних вад розвитку. Розщілина піднебіння часто є компонентом різних синдромів, які мають різні типи успадкування – аутосомно-домінантний, аутосомно-рецесивний, Х-зчеплений тощо. В деяких випадках виявляються хромосомні аномалії, найчастіше з яких – трисомія 13. Іноді розщілини обличчя формуються під дією таких тератогенних факторів, як гідантоїн, триметадіон, алкоголь, ретинова кислота, аміноптерин, нікотин. При дії цих факторів на початкових термінах вагітності збільшується ризик виникнення розщілин.
Ембріогенез:
Тверде піднебіння з’являється внаслідок злиття трьох піднебінних відростків, з яких середній походить з середнього носового підвищення, а два бокових – із максілярних відростків. Відростки піднебіння зливаються також з носовою перетинкою, яка розділяє носові ходи. Розщеплення піднебіння являє собою результат порушення злиття цих структур.
Пренатальна діагностика:
Діагностувати розщілину обличчя в більшості випадків вдається тільки в другому триместрі вагітності при скрінінговому ультразвуковому дослідженні. Водночас при деяких випадках за допомогою трансвагінального дослідження це можливо вже в кінці першого триместру вагітності. Згідно даних літератури, найбільш рання діагностика була проведена в 11-12 тижнів вагітності.
Пренатальне обстеження повинно включати каріотипування. В багатьох випадках розщілини губи і піднебіння супроводжуються багатовіддям, тому велика кількість навколоплідних вод є знаком для більш уважного дослідження обличчя плоду.
Частота виникнення:
Розщілини обличчя виникають в середньому 1 випадок на 700-800 живонароджених.
Співвідношення між статями:
Хлопчики мають розщілину частіше, ніж дівчата; Ч:Ж = 1,6:1,0.
Лікування:
Лікування полягає в пластиці верхньої губи і піднебіння, мета якої полягає у найбільш правильному відновлені анатомічних структур. Вік проведення операції залежить від локалізації і виду вади. Оперативне втручання на губі можна проводити в перші дві доби після народження, але найчастіше його проводять у віці 6 місяців. Розщілина піднебіння до 6 місяців корегується обтуратором. В більш старшому віці проводиться пластична операція. Крім хірургічного лікування діти повинні бути під наглядом педіатра, ортопеда, логопеда, ортодонта.
Медико-генетичне консультування:
Сім’я має направлятися до лікаря-генетика для виявлення можливих причин виникнення розщілини і виключення спадкових моногенних синдромів, а також хромосомних аберацій. Точний діагноз дозволяє підрахувати ризик повторення патології.
Номер з каталогу МІМ:
119530 Orofacial Cleft 1; OFC1
225000 Rosselli-Gulienetti Syndrome
600625 Cleft Lip, Congenital Healed
602966 Orofacial Cleft 2; OFC2
155145 Cleft, Median, of Upper Lip with Polyps of Facial Skin and Nasal Mucosa
601165 Cleft Lip/Palate with Characteristic Facies, Intestinal Malrotation, and Lethal Congenital Heart Disease
216100 Cleft Lip/Palate with Abnormal Thumbs and Microcephaly
604783 Cleft Lip- and Palate-Associated Transmembrane Protein 1; CLPTM1
119540 Cleft Palate, Isolated; CPI
303400 Cleft Palate, X-Linked; CPX
600757 Orofacial Cleft 3; OFC3
Літературні джерела:
- Исаков Ю.Ф. Детская хирургия.- Москва: Медицина, 1983.- C. 306-310.
- Роберто Ромеро, Джанлуиджи Пилу, Филипп Дженяни и др. Пренатальная диагностика врождённых пороков развития плода /Пер. с англ.- Москва: Медицина, 1994.- С. 105-109.
- Тератология человека /Под редакцией Г.И.Лазюка.- Москва: Медицина, 1979.- C. 92-93.
- Jones KL. Smith’s Recognizable patterns of Human Malformations.- 5th ed., 236-241.
Переглянуто редакційною колегією I.B.I.S.: 15/02/2002
Дивіться також:
- Рото-лицьові розщілини (інформація для батьків)
- Роль фолієвої кислоти у запобіганні розщілини губи і/або піднебіння (інформація для батьків)
Фолієва кислота та громадське здоров’я
Революційне значення фолієвої кислоти
Презентація проф. Годфрі Оуклі, відділення епідеміології медичної школи ім. Роллінса університету Еморі (США), зроблена 14 лютого 2002 року.
Роль фолієвої кислоти у запобіганні розщілини губи і/або піднебіння
(Folic Acid and Prevention of Oral Clefts)
Людмила Масленчук
Спеціаліст з інформаційного забезпечення
Українсько-Американської Програми запобігання вродженим вадам розвитку
На сьогоднішній день, внаслідок шкідливого впливу факторів навколишнього середовища, екологічної ситуації, яка склалася, неcвідомого ставлення батьків до народження дитини, неповноцінного харчування матері під час вагітності тощо, статистичні дані про випадки народження дітей з вродженими вадами розвитку не дуже втішні. Загальновідомо, що діти, які мають такі дефекти, наприклад, як розщілини губи чи розщілини піднебіння, потребують численних хірургічних втручань для корекції. Крім того, в них часто виникають проблеми з практикою мовлення, зі сприйманням на слух та труднощі під час приймання їжі.
Неодмінно, виникає таке запитання: чи можливо запобігти цим вадам? Так. Це цілком реально. Сучасними досягненнями в генетиці, охороні здоров’я підтверджено, що вроджені вади розвитку, принаймні деякі з них, можна попередити, і долю уражених ними хворих можна покращити. І це вже неодноразово було доведено під час проведення численних досліджень. За результатами їх проведення було встановлено, що мультивітаміни, що містять фолієву кислоту, значно знижують ризик народження дітей з такими вадами, хоча це також залежить від форми тієї чи іншої вади. Для підтвердження всіх вищеперелічених тверджень було проведено аналіз літературних даних, зокрема, про дослідження, яке провела Каліфорнійська програма моніторингу вроджених вад розвитку.
В даному дослідженні розглядалися такі вроджені вади, як розщілина губи і розщілина піднебіння. Новонароджені з хромосомною аномалією – хворобою Дауна, синдромом Тернера – не враховувались в цьому дослідженні. Лікар-генетик класифікував випадки народження з вродженими вадами розвитку за типом вади.
Проводилося анкетне опитування матерів дітей про прийом вітамінів, вітамінізованих сніданків, медичну та сімейну історії та про впливи факторів навколишнього середовища.
Результатами даного дослідження було показано, що у більшості випадків (80%) ризик виникнення таких дефектів у дитини залежить від харчування матері, особливо від кількості спожитої нею фолієвої кислоти. Жінки повинні починати приймати препарати фолієвої кислоти принаймні за місяць до запліднення і продовжувати приймати її протягом першого місяця вагітності. Ті жінки, які приймали мультивітаміни з вмістом фолієвої кислоти, піддавалися значно меншому ризику народити дитину з розщілинами губи або піднебіння.
Стосовно жінок групи ризику було показано, що жінки, які за два місяці до запліднення щоденно приймали мультивітаміни плюс 10 мг фолієвої кислоти, в порівнянні з іншими жінками з високим ризиком народження дитини з вродженими вадами розвитку мали на 65% менше дітей з розщілинами губи та піднебіння.
Отже, дане дослідження представило дійсно новий та сучасний погляд на вживання мультивітамінів у випадку наявності вроджених вад розвитку. Це ще одне позитивне зрушення стосовно запобігання таких вад, як розщілина губи, розщілина піднебіння. Результати даного дослідження потрібно неодмінно впроваджувати в медичну практику з метою запобігання вродженим вадам і своєчасно інформувати про нові винаходи батьків дітей з вродженими вадами розвитку.
Переглянуто редакційною колегією I.B.I.S.: 5/01/2004
Дивіться також:
- Розщілина губи з/без розщілини твердого піднебіння
- Рото-лицьові розщілини (інформація для батьків)
- Запобігання вродженим вадам розвитку за допомогою фолієвої кислоти
- Роль фолієвої кислоти у запобіганні вадам невральної трубки
- Фолієва кислота: спеціальне видання
- Фолієва кислота (Інформація для батьків)
- Революційна роль фолієвої кислоти (слайди)
- Фолієва кислота, фортифікація та громадське здоров’я (слайди)