Uncategorized
Зрощенi близнюки
(Siamese Conjoined Twins)
І.В. Циплюк
Лiкар УЗД обласної медико-генетичної консультацiї
Рiвненського клiнiчного лiкувально-дiагностичного центру iменi Вiктора Полiщука
Багатоплiдна вагiтнiсть – розвиток в матцi одночасно двох чи бiльше плодiв. Вона може розвиватися в результатi заплiднення двох або бiльшого числа одночасно дозрiлих яйцеклiтин, а також в тому випадку, коли з однiєї заплiдненої яйцеклiтини розвиваються два або бiльше зародкiв.
В першому випадку народжуються двояйцевi двiйнi, в другому – однояйцевi. Двояйцевi двiйнi зустрiчаються значно частiше однояйцевих. Рiзнояйцевi двiйнi можуть бути однiєї або рiзної статi, однояйцевi – завжди однiєї статi i мають одну i ту ж групу кровi.
Двояйцевi двiйнi завжди характеризуються бiхорiальним бiамнiотичним типом плацентацiї. При цьому завжди будуть двi автономнi плаценти, два мiсця для плодiв, роздiлених мiж собою двома хорiальними i двома амнiотичними оболонками. При однояйцевiй двiйнi плацента, хорiон i амнiотична оболонка спiльнi для обох плодiв; амнiон може бути спiльним (моноамнiотична двiйня) або окремими для кожного плода (бiамнiотична двiйня).
Монозиготнi близнюки розвиваються iз однiєї заплiдненої яйцеклiтини. Вони однiєї статi i мають однаковий генотип. Дизиготнi близнюки розвиваються iз двох рiзних яйцеклiтин, заплiднених рiзними сперматозоiдами.
Частота народження двiйнi вiдрiзняється значною варiабельнiстю i складає вiд 1:25 в Нiгерiї до 1:150 в Японii. В США вона складає 1:88. Цi вiдмiнностi вiдповiдають змiнам в народжуваностi дизиготних близнюкiв, так як частка монозиготних в рiзних популяцiях залишається стабiльною (0,35-0,45 на 100 новонароджених).
До факторiв, якi впливають на рiвень народжуваностi дизиготних близнюкiв, вiдносяться належнiсть до певної раси, вiк вагiтної, використання засобiв, стимулюючих овуляцiю, i позитивний сiмейний анамнез. Можливiсть їх народження пiдвищується з вiком жiнки, а у вiцi 35 рокiв вона знижується. Використання кломiфену цитрату пов’язують з розвитком багатоплiдної вагiтностi в 5% випадкiв, i майже завжди – це двiйня. Лiкування пергоналом пов’язують з розвитком багатоплiдної вагiтностi (в 30% випадкiв двiйнi i в 5% – трiйнi i бiльше). Тенденцiя до множинної овуляцiї, на думку вчених, спадково обумовлена i тiльки в жiнок . Тому ризик повторного народження монозиготних близнят у кровних родичiв складае 0,35 – 0,40 на 1000 народжених, в той час як для народження дизиготних близнюкiв вiн пiдвищується в 3 рази у всiй популяцiї.
Ембрiогенез i патологiчна анатомiя
Дизиготнi близнята детермiнованi овуляцiєю, так як для їх розвитку потрiбно двi яйцеклiтини. Процес розвитку монозиготних близнят проходить пiсля заплiднення i обмежується найбiльш раннiми стадiями ембрiогенезу, так як ембрiон не здатний до роздiлення пiсля свого формування. Якщо роздiлення виникло на стадiї двох клiтин (приблизно через 60 годин пiсля заплiднення) близнята будуть дихорiонiчними диамнiоничними. В випадку роздiлення в термiн 3-8 днiв пiсля заплiднення близнята будуть монохорiоничними диамнiотичними.
Роздiлення в перiод мiж 8-м i 10-м днем призводить до розвитку монохорiоничних моноамнiоничних близнят. Близнята, що зрослися – це бiльш пiзнiй варiант в структурi розвитку монозиготних близнят.
Хоча частота народження близнюкiв складає бiля 1%, перинатальна смертнiсть при багатоплiднiй вагiтностi в 3-10 раз вища, нiж при одноплiднiй вагiтностi.
Згiдно з даними М.А.Фукса спостерiгаються наступнi типи розвитку плодiв-близнюкiв:
- фiзiологiчний – 17%;
- гiпотрофiя при недисоцiйованому розвитку обох плодiв – 30,9%;
- дисоцiйований розвиток – 35,3%, в тому числi:
- фiзiологiчний розвиток одного плода i гiпотрофiя iншого;
- гiпотрофiя обох плодiв при наявностi дисоцiацiї;
- вродженi вади розвитку – 11,5%, в тому числi: в одного iз двiйнi – 48,5%, в обох плодiв – 19,6%, виражений гемотрансфузiйний синдром – 32,2%;
- антенатальна загибель – 4,9%, в тому числi: одного плоду iз двiйнi – 83,3%, обох плодiв – 16,7.
Частота вроджених аномалiй при вагiтностi двiйнею значно вища, нiж при одноплiднiй вагiтностi. У всiх близнят iснує ризик деформацiї вiд здавлення внаслiдок їх внутрiшньоутробного стиснення. Переважання структурних вроджених аномалiй при багатоплiднiй вагiтностi вiдноситься до характерних ознак монозиготної близнюковостi.
Розрiзняють 3 групи вроджених дефектiв при багатоплiднiй вагiтностi:
- властивi не тiльки плодам при багатоплiднiй вагiтностi, але частiше зустрiчаються все ж у близнюкiв (гiдроцефалiя, вади серця, едина артерiя пуповини i дефекти нервовоi трубки);
- якi зустрiчаються не тiльки у близнюкiв, але у них частiше в зв’язку з поєднанням механiчних, судинних i близнюкових факторiв розвитку. До них вiдносяться стiйкi деформацiї ступнi, асиметрiя черепа i вродженi вивихи стегна. Частота конкордантностi вроджених аномалiй у близнюкiв складає 3,6-18.8%. Це зумовлене впливом зиготностi i специфiчних аномалiй. Наприклад, конкордантнiсть лицевих розщелин у монозиготних близнюкiв складає 40 %, а у дизиготних – 8 %.
- якi зустрiчаються тiльки при багатоплiднiй вагiтностi, наприклад, зрослi близнюки, наслiдки зворотньої артерiальної перфузiї у двоєн.
Нероздiленi близнюки – найбiльш типовий приклад вад, якi спостерiгаються тiльки при багатоплiднiй вагiтностi. Частота цiєї вади коливається в широкому дiапазонi – 1 випадок на 50000-100000 новонароджених.
Етiологiя
Етiологiя невiдома. Зростання близнюкiв, як правило, розглядають як порушення процесу розвитку монозиготних близнюкiв. Це випадки спорадичнi i не мають тенденцiї до повторюванностi.
Патанатомiя
В залежностi вiд варiанту зрощення розрiзняють кранiопагiв, торакопагiв, пiгопагiв, омфалопагiв, iшiопагiв тощо.
Діагностика
Ультразвукова дiагностика подiбної аномалiї розвитку можлива з кiнця першого триместру вагiтностi.
Характерними для цiєї патологiї є такi ехографiчнi критерii:
- неможливiсть окремої вiзуалiзацiї плодiв в мiсцi iх зрощення незалежно вiд площини i кута сканування;
- збереження взаємного розмiщення плодiв при змiнi положення тiла вагiтної i в результатi зовнiшнiх мануальних манiпуляцiй;
- вiдсутнiсть амнiотичних перетинок мiж плодами;
- вiзуалiзацiя симетричних компонентiв тiла нероздiлених близнюкiв i їх синхроннi рухи на одному рiвнi в однiй площинi;
- наявнiсть однiєї плаценти;
- виявлення однiєї пуповини (в рiдких випадках вiдмiчається бiльше трьох судин в пуповинi);
- наявнiсть вроджених вад розвитку внутрiшнiх органiв, як правило, єдинi збiльшенi в розмiрах життєво важливi органи (частiше – серце, печiнка, рiдше – головний мозок, шлунково-кишковий тракт), а також iншi аномалii (омфалоцеле, черепно-мозкова кила).
За перiод роботи кабiнету пренатальної ультразвукової дiагностики обласної медико-генетичної консультацiї з червня 1996 року по даний час ми спостерiгали 1 випадок зрозлих близнюкiв.
Дослiдження проводилось на ультразвуковому апаратi Алока-2000 з застосуванням трансабдомiнального датчика з частотою 5 МГц.
Торакоомфалопаги були виявленi на 19-20 тижнi гестацiї в 1998 роцi при вагiтностi двiйнею. Положення в обох плодiв було повздовжне, передлежання сiдничне. Вiдмiчалась одна плацента, вiдсутнiсть амнiотичної перетинки мiж плодами, одна пуповина (коротка).
Дiагностовано нероздiленнiсть в дiлянцi передньої стiнки тулуба, тобто грудно клiтки i живота. Поперечнi зрiзи грудних клiток i животiв плодiв визначались у формi витягнутих елiпсоїдiв (вiсьмiрок) без вiзуалiзацiї окремо зовнiшнiх контурiв переднiх стiнок тулубiв плодiв. Крiм цього, визначалось з’єднання обох плодiв в дiлянцi одного збiльшеного в розмiрах, ектопованого до переднiх стiнок грудних клiток серця.
Дана вагiтнiсть була перервана по медичних показах в гiнекологiч ному вiддiленнi Рiвненської обласної лiкарнi в термiнi гестацiї 20-21 тиж. При зовнiшньому оглядi плодiв було дiагностовано двiйню з наявнiстю зрощень плодiв в дiлянцi грудного та черевного вiддiлiв.
Прогноз
Виживання дiтей при цiй аномалiї залежить вiд типу зрощення i поєднаних аномалiй. У торакопагiв прогноз визначається ступiнню зрощення серця. При загальному серцi шансiв на успiшне оператине лiкування немає.
Для близнят, якi зрослись нижнiми вiддiлами тулуба, у пiгопагiв – прогноз бiльш сприятливий, так як їх життєво важливi органи (наприклад, серце, головний мозок) не втягуються в патологiчний процес.
Акушерська тактика
Якщо зрощення близнюкiв встановлено пренатально до перiоду їх життєздатностi, то рекомендується переривання вагiтностi.
При досягненнi плодами перiоду життєздатностi показане динамiчне ехографiчне спостереження з метою контролю за їх ростом, розвитком ознак водянки i визначення настання смертi. При виборi закладу для родорозрiшення враховується можливiсть надання оптимальної допомоги близнюкам пiсля народження.
Метод родорозрiшення залежить від пренатального визначення вiрогiдностi виживання дiтей. Хоча родорозрiшення через природнi родовi шляхи можливе, часто виникає дискоординацiя родової дiяльностi. При народженнi омфалопагiв вона реєструється в 36% випадкiв. Родорозрiшення через природнi родовi шляхи проводять, якщо плоди загинули i якщо зростання близнюкiв несумiсне з життям.
Плодоруйнуючi операцiї застосовуються тiльки у випадку смертi плода.
Методом вибору служить операцiя кесарського розтину, оптимальна для виживання близнюкiв, так як при цьому знижується ризик розвитку родової травми i гiпоксiї плодiв. Рекомендується при цьому використовувати серединний матковий доступ.
Пiсля народження обстеження близнюкiв повинне бути направлене на визначення ступеню злиття систем органiв. Потiм їх обстежують з допомогою простої або контрастної рентгенографiї, ехокардiографiї, ангiографiї, ехографiї i комп’ютерної томографiї.
Живонародженi близнюки бувають двох категорiй. При першiй – iх самопочуття задовiльне. Це близнюки по типу ксифопагiв, пiгопагiв i iшiопагiв, в яких в патологiчний процес не втягненi життєво важливi органи. В цьому випадку не поспiшають з оперативним роздiленням близнюкiв.
Через деякий час, коли дiти виростуть, можуть бути виявленi iншi вродженi аномалiї, знизиться анестезiологiчний ризик i операцiя буде носити плановий характер. Проблема хiрургiчної тактики при цьому заключається в роздiленнi загальних життєво важливих органiв (наприклад, печiнки) i закриттi м’якотканинних i кiсткових дефектiв.
Друга категорiя – близнюки, життя яких в небезпецi в результатi їх з’єднання або супутнiх вроджених аномалiй. Це вимагає негайного роздiлення. Показами для цього служать:
- народження мертвим одного з близнюкiв або його критичний стан при задовiльному станi iншого;
- вродженi аномалii, несумiснi з життям i не пiдлягаючi корекцiї;
- вираженi пошкодження, зумовленi зростанням близнюкiв.
Таким чином, ультразвукове дослiдження є досить iнформативним методом дiагностики зрослих близнюкiв, що є важливим для визначення подальшої тактики ведення вагiтностi i пологiв.
Лiтература:
- Акушерство и гинекология.- 1991.- № 3.- с.59-61.
- Клиническое руководство по ультразвуковой диагностике /Под ред. В.В. Митькова, М.В. Медведева.- II том.- Москва: Видар, 1996.- с.78-84.
- Пренатальная диагностика врожденных пороков развития плода /Роберто Ромеро, Джанлуиджи Пилу, Филлип Дженти, Алесандро Гидини, Джон С. Хоббинс.- Пер. с англ. канд. мед. наук М.В. Медведева.- Москва: Медицина, 1994.- с.403-409.
- Справочник по акушерству и гинекологии /Под ред. чл.-корр. НАН и АМН Украины Г.К. Степанковской.- Киев: Здоров’я, 1997.- с.128-130.
Переглянуто редакційною колегією I.B.I.S.: 5/02/2002
Синдром блефарофімозу, птозу та оберненого епікантусу
(Blepharophimosis, Ptosis and Epicanthus Inversus)
Наталія Гузюк
Лікар-офтальмолог
Волинського обласного дитячого територіального медичного об’єднання
Синоніми:
- Blepharophimosis, Epicanthus, Inversus and Ptosis;
- BPES;
- Blepharophimosis sequence;
- Blepharophimosis syndrome;
- Blepharophimosis-ptosis-epicanthus inversus-primary amenorrhea syndrome;
- Blepharophimosis-ptosis-epicanthus inversus-telecanthus complex;
- Blepharoptosis-blepharophimosis-epicanthus inversus-telecanthus syndrome;
- Hereditary blepharophimosis-ptosis-epicanthus inversus syndrome.
Типи синдрому:
- BPES Type I. Blepharophimosis, Epicanthus Inversus, Ptosis syndrome Type I;
- BPES Type II. Blepharophimosis, Epicanthus Inversus, Ptosis syndrome Type II.
Основні діагностичні критерії:
- Блефарофімоз – вкорочення повік по горизонталі, тобто звуження очних щілин;
- Птоз – опущення верхньої повіки нижче нормального рівня;
- Обернені епікантуси – вертикальні шкірні складки від нижньої повіки до відповідної сторони носа.
Клінічна характеристика:
Очі:
- Дисплазія повік;
- Маленькі очні щілини;
- Обернені епікантуси;
- Птоз повік.
Ніс:
- Широке перенісся.
Грудна клітка:
- Нормальний розвиток грудних залоз.
Волосся:
- Скудне оволосіння лобка та пахвинних ділянок.
Сечо-статева система (зміни характерні тільки для BPES I):
- Первинна аменорея;
- Жіноче безпліддя;
- Первинна недостатність функції яєчників;
- Недорозвиток матки;
- Нормальний жіночий каріотип;
- Підвищений рівень гонадотропінів;
- Низький рівень естрогена і прогестерона.
Поєднані аномалії:
Очні аномалії: страбізм, амбліопія, мікрофтальм, мікрокорнеа, телекантус, гіперметропія, колобома зорового диска, ністагм, вроджена гіпоплазія зорового нерва, високо розташовані дугоподібні брови.
Інші: розумова відсталість, дефекти серця.
МРТ-обстеження:
- Вибухання спереду тарзоорбітальної фасції із збільшенням об’єму преапоневротичної жирової клітковини;
- Потовщення суборбікулярного шару жирової клітковини;
- Слабка вираженість і низьке розташування пальпебральної борозни.
Частота:
Дуже рідкісний синдром. Вперше описаний Вайгнесом у 1889 р. В медичній літературі описано 40 випадків синдрому.
Співвідношення статей: деяка перевага чоловіків.
Етіологія:
- BPES Type I – аутосомно-домінантний тип успадкування, обмежений чоловічою статтю, так як уражені жінки не є фертильні;
- BPES Type ІІ – аутосомно-домінантний тип успадкування. Захворювання може передаватись чоловіками і жінками, тому що уражені жінки є фертильні.
Генне картування: мутація гена локалізованого на 3q22.3–q23.
Диференціальний діагноз:
- Синдром блефорофімозу з птозом, синдактилією та низьким зростом. Тип успадкування аутосомно-рецесивний. Характеризується блефарофімозом з птозом, синофризом, прогнатією, низьким зростом, синдактилією ІІ-ІІІ пальців стоп, аносмією, пограничною розумовою відсталістю;
- Синдром блефарофімозу, великого циліндричного носа та внутрішньоутробної затримки розвитку. Клінічні ознаки: блефарофімоз, гіпертелоризм очей, мікрогнатія, великий ніс з широким переніссям і серединним жолобком, флексорна установка кистей, виражена затримка зросту, рання смертність;
- Синдром блефарофімозу Огдо. Тип успадкування аутосомно-рецесивний. Характеризується блефарофімозом, гіпоплазією зубів, розумовою відсталістю, вродженими вадами серця, птозом.
Лікування:
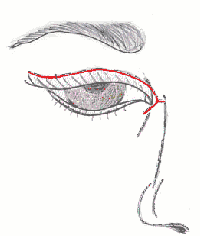
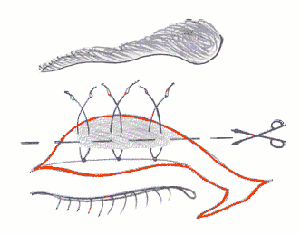
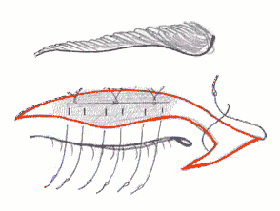
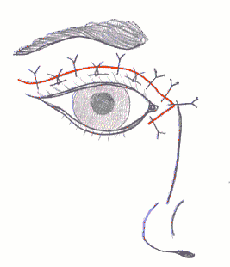
Одноетапна комплексна хірургічна корекція синдрому блефарофімозу була розроблена у педіатричному відділенні Інституту очних хвороб і тканинної терапії ім. академіка Філатова. Вона включає дозовану резекцію леватора, резекцію гіперпластичної частини хряща верхньої повіки, вкороченння медіальної зв’язки очної щілини.
Техніка виконання операції:
1. Шкірно-м’язовий розріз складної конфігурації проводиться по складці верхньої повіки в горизонтальному напрямку у вигляді V-подібного фігурного розрізу, потім відсепаровується шкірно-м’язовий лоскут; додатковий розріз з вершини V, де знаходиться внутрішня зв’язка повік у горизонтальному напрямку.
4. Виділення леватора верхньої повіки, 3-4 біошва проводяться через край хряща і піднімаються на поверхню леватора над майбутньою резекцією, зав’язуються; резекція леватора в межах 6-10 мм.
В результаті операції птоз та епікантуси усуваються, очна щілина стає в середньому довша (5,2 +/- 0,72 мм), ширша (3,8 +/- 0,14 мм).
Номер з каталогу МІМ:
110100 Blepharophimosis, ptosis, and epicanthus inversus; BPES.
Література:
- Боброва Н.Ф., Троніна С.А., Хриненко В.П. Особенности топографии вспомагательного аппарата глаза и ее изменения после хирургической коррекции синдрома блефарофимоза по даным магниторезонансной томографии //Офтальмологический журнал.- 1997.- № 4.
- Blepharophimosis with Ptosis, Syndactyly, and Short Stature. OMIM: 210745
- Bobrova NF, Tronina SA, Khrinenko VP. One-stage surgical correction of Blepharophimosis syndrome. Minerva Oftalmol 2000;42:1-4.
- Gorlin RJ, Cohen MM, Hennekam RCM. Syndroms of the Head and Neck. Oxford University Press 2001:1190-1191.
Jones K.L. Smith’s recognizable patterns of human malformation. W.B. Saunders company 1997:232-233.
Переглянуто редакційною колегією I.B.I.S.: 27/11/2003
Артеріальна гіпертензія та вагітність
(Arterial Hypertension in Pregnancy)
Н.С. Шкапій
Спеціаліст з інформаційного забезпечення Хмельницького центру
Українсько-Американської Програми запобігання вродженим вадам розвитку
Артеріальний тиск – це сила, з якою кров діє на стінки артерій – кровоносних судин, що несуть насичену киснем кров до усіх органів людського тіла. Коли тиск на артерії стає надто високим, це називається гіпертензією.
Деякі жінки мають гіпертензію ще до вагітності. Це називається хронічною гіпертензією. В багатьох випадках підвищений кров’яний тиск з’являється під час вагітності. Тоді це називають викликаною вагітністю гіпертензією (ВВГ). Зазвичай, ознаки ВВГ зникають швидко після пологів. Лише у 8% вагітних жінок згодом проявляється гіпертонія.
Гіпертензія проявляється непомітними на перший погляд симптомами, незалежно від того, чи є жінка вагітною чи ні. Однак, підвищений артеріальний тиск під час вагітності може спричинити досить серйозні ускладнення як для вагітної жінки, так і для плоду. На щастя цим проблемам можна запобігти.
Як вимірюється артеріальний тиск?
Артеріальний тиск вагітної жінки вимірюється щоразу під час огляду лікарем за допомогою тонометра, надувний манжет якого одягається вище ліктя. Тиск в артеріях вимірюється на обох руках відповідно до серцевих скорочень (систолічний тиск) та тоді, коли серце розслаблене між скороченнями (діастолічний тиск). Значення артеріального тиску подається у вигляді двох чисел, перше з яких означає систолічний тиск, друге – діастолічний. Якщо діастолічний тиск перевищує 90, а систолічний відповідно 140, то це є ознакою гіпертензії.
Що таке хронічна гіпертензія?
Хронічна гіпертензія характеризується високим артеріальним тиском, що діагностується до вагітності або після 20 тижня вагітності. Ознаки хронічної гіпертензії не зникають після пологів.
Причини хронічної гіпертонії не є до кінця зрозумілими, однак, вважається, що спадковість, дієта та стиль життя відіграють тут певну роль. Якщо гіпертонію не лікувати, то це може призвести до серйозних серцевих захворювань, таких як інсульт та інфаркт.
Жінки із хронічною гіпертензією повинні обов’язково відвідати лікаря перед плануванням вагітності. Огляд лікаря допоможе пересвідчитись у тому, що артеріальний тиск є під контролем, та визначитись щодо медикаментів, які жінка прийматиме надалі. Деякі препарати для зниження артеріального тиску є безпечними під час вагітності, інші, включаючи групу препаратів інгібіторів ангіотензим-конвертуючого фактора, можуть нашкодити дитині. Деяким жінкам потрібно буде змінити дозування таких препаратів під час першої половини вагітності, оскільки артеріальний тиск зазвичай знижується в цей період.
Більшість жінок із хронічною гіпертензією не мають ускладнень під час вагітності. Однак у близько 25% розвивається досить небезпечне ускладнення – прееклампсія.
Що таке викликана вагітністю гіпертензія (ВВГ)?
Існує дві основні форми ВВГ, симптоми яких з’являються після 20 тижня вагітності та зникають без особливого лікування швидко після пологів. Прееклампсія – досить серйозне захворювання, що характеризується високим артеріальним тиском та наявністю білка в сечі. Якщо високий артеріальний тиск не супроводжується наявністю білка в сечі, то це називають гестаційною гіпертензією. Однак, гестаційна гіпертензія може розвинутись у прееклампсію. Саме тому усі вагітні жінки, які страждають від високого артеріального тиску, повинні перебувати під наглядом лікаря.
Прееклампсія також може супроводжуватись набряками рук та обличчя, різкою втратою ваги (приблизно 0,5 кг на день). Іншою ознакою прееклампсії можуть бути погіршення зору, сильний головний біль, запаморочення та постійний біль у шлунку. Вагітна жінка повинна обов’язково звернутись до лікаря, якщо в неї з’явився хоча б один з перерахованих симптомів.
Прееклампсія зазвичай з’являється після 30 тижня вагітності. В більшості випадків вона є помірною; артеріальний тиск становить 140/90. Жінки із помірною прееклампсією, часто належно не оцінюють характерні для неї симптоми. Але, якщо вчасно не розпочати належне лікування, то це може призвести до більш серйозних наслідків.
Які наслідки для вагітної жінки та її плоду можуть мати прееклампсія та інші форми гіпертензії?
Усі форми гіпертензії можуть призвести до надмірного скорочення кров’яних судин матки, які забезпечують плід киснем та поживними речовинами. А це, з часом, може уповільнити розвиток плоду. Гіпертензія також збільшує ризик відшарування плаценти, тобто відділення плаценти від стінок матки задовго до пологів. Результатом відшарувань плаценти є кровотечі та шок, що є небезпечними і для матері, і для дитини. Найбільш характерним симптомом відшарування плаценти є вагінальні кровотечі до 20 тижнів вагітності. Тому вагітна жінка повинна одразу повідомляти свого лікаря про будь-які вагінальні кровотечі. В той час як усі жінки із високим артеріальним тиском стикаються із збільшеним ризиком ускладнень під час вагітності, ризик для вагітних із прееклампсією, включаючи і тих, хто хворіє на хронічну гіпертензію та прееклампсію, є набагато більшим.
Прееклампсія може швидко перейти у еклампсію – небезпечний для життя стан, що проявляється судомами та комою. На щастя, еклампсія зустрічається рідко у тих жінок, які отримують постійне лікування. Під час кожного візиту до лікаря вимірюється тиск та визначається наявність білка в сечі вагітної. Тому прееклампсію можна діагностувати та розпочати належне лікування до того, як вона перейде в еклампсію.
Як лікується прееклампсія?
Єдиним лікуванням прееклампсії є пологи. Однак, це не завжди найкращий варіант для дитини. Отже, лікування залежить від важкості захворювання та терміну вагітності. Якщо термін вагітності складає 37-40 тижнів, прееклампсія – помірна, шийка матки тоншає та розширюється (ознаки, що вказують на “готовність” до пологів), то, можливо, лікар порадить родорозрішення. Так можна запобігти ускладненням прееклампсії, що можуть виникнути на пізніх термінах вагітності. Якщо ж шийка матки ще “не готова” до пологів, то лікар продовжує спостерігати жінку і надалі, допоки родорозрішення буде безпечним для дитини, або перейми почнуться в термін.
Якщо у жінки розвивається помірна форма прееклампсії до 37 тижнів вагітності, лікар може порадити їй домашній спокій або зберігаючу терапію в лікарні до тих пір, поки нормалізується кров’яний тиск, або аж до пологів. В лікарні за станом дитини будуть постійно спостерігати, проводячи ультразвукову діагностику та електрокардіографію плоду.
Якщо ж жінка страждає від важкої форми прееклампсії та термін її вагітності становить лише 32-34 тижні, лікарі часто радять передчасне викликання пологів за медичними показами. Дитина такого гестаційного віку може нормально розвиватися. Однак, перед штучними пологам жінка може проходити спеціальну терапію кортикостероїдами, яка направлена на пришвидшення розвитку легенів плоду. Таке лікування надалі допоможе уникнути багатьох проблем, що можуть виникнути в недоношеної дитини. Жінка, в якої спостерігається важка форма прееклампсії, повинна знаходитись під ретельним наглядом в умовах лікувального закладу, щоб якомога довше зберігати вагітність, аби дитина мала достатньо часу для нормального розвитку та дозрівання.
Іноді ж, артеріальний тиск вагітної продовжує підвищуватись, незважаючи на спеціальне лікування. В таких випадках бажаним є раннє родорозрішення, щоб запобігти важким ускладненням для здоров’я матері, таким як серцевий напад, пошкодження печінки та конвульсії. Діти, народжені в термін 32-34 тижні, можуть мати певні труднощі, що є результатом незрілості. Але за інтенсивної терапії, в них є більше шансів швидше одужати, ніж якби вони залишались в утробі матері до кінця вагітності.
У близько 10% вагітних жінок із важкою формою прееклампсії розвивається так званий синдром HELLP (акронім із Hemolysis, Elevated Liver function, Low Platelet count), що характеризується аномаліями крові та печінки. Симптомами хвороби можуть також бути нудота та блювання, головний біль та біль у верхній частині живота. Жінки із синдромом HELLP, який також може проявитись у перші 48 годин після пологів, проходять лікування, що направлене на стабілізацію кров’яного тиску та попередження судом. Практикують також переливання крові. Жінки, у яких розвивається HELLP-синдром, майже завжди потребують раннє родорозрішення з метою попередження важких ускладнень.
Як лікуються жінки із гестаційною та хронічною гіпертензією?
Більшість із цих жінок матимуть успішні вагітності та не потребуватимуть додаткового лікування. Лікарі слідкуватимуть за рівнем артеріального тиску та станом сечі, щоб попередити ускладнення гіпертонії та перехід її у прееклампсію. В таких випадках рекомендують кардіограми плоду та ультразвукові дослідження для визначення його росту та розвитку. Лікар також може порадити уникати фізичних навантажень та вправ.
Чи може жінка із прееклампсією мати вагінальні пологи?
Вагінальні пологи є більш бажаними ніж кесарів розтин для жінок із прееклампсією, оскільки це дозволяє уникнути додаткового ризику під час хірургічного втручання. Зазвичай, жінкам із прееклампсією призначають епідуральну анестезію для зменшення болю під час перейм та пологів.
Жінкам із важкою формою прееклампсії та еклампсії призначають сульфат магнію, щоб попередити конвульсії під час перейм та пологів. Остаточно не з’ясовано, чи допомагає цей препарат при помірній прееклампсії.
Що є причиною прееклампсії і хто є групою ризику?
Причини виникнення прееклампсії продовжують вивчатись. Однак, більша схильність до її розвитку спостерігається при:
- першій вагітності;
- випадках прееклампсії в родині;
- якщо жінка страждає хронічною гіпертензією, хворобою нирок, діабетом, системним червоним вовчаком (хвороба, яка характеризується артритоподібною скутістю, постійною втомою та втратою ваги, почервонінням шкіри носа та щік у вигляді метелика);
- багатоплідній вагітності;
- віці вагітної менше 20, або більше 35 років;
- надмірній вазі;
- розвитку прееклампсії до терміну вагітності 32 тижні при попередніх вагітностях.
Чи є небезпека мати прееклампсію і при наступних вагітностях?
У жінок, що вже хворіли на прееклампсію при попередніх вагітностях, є досить висока ймовірність мати її і при наступних. Групу ризику становлять ті жінки, в яких прееклампсія розвинулась до 30 тижнів вагітності, та в деяких випадках ризик становить біліше як 40% при наступній вагітності. Жінки, що вже хворіли на прееклампсію після 36 тижнів вагітності, ризикують мати її у 10% випадків. З кожною наступною вагітністю ризик захворювання зростає.
Як можна запобігти гестаційній гіпертензії та прееклампсії?
Зазвичай, неможливо попередити прееклампсію та гестаційну гіпертензію. Однак, дані найновіших досліджень британських вчених показують, що навіть жінки, які вже мали прееклампсію при попередніх вагітностях, можуть зменшити ризик захворювання на 75%, приймаючи вітаміни A і C протягом другої половини вагітності. Але науковці попереджають, що для широкого застосування такого методу попередження хвороби необхідні більш глибокі дослідження. За іншими даними прееклампсію можна попередити фолієвою кислотою, вітаміном групи В. (кожній жінці, що спроможна вагітніти, рекомендують вживати щоденно по 400 мкг фолієвої кислоти для запобігання вадам невральної трубки). Інші методи, такі як попередження прееклампсії за допомогою аспірину та кальцію, не виправдали себе на практиці.
Переглянуто редакційною колегією I.B.I.S.: 13/11/2002
Ахондроплазія – показники розвитку
Із українського перекладу книги “Growth References: Third Trimester to Adulthood. Compiled by Saul RA, Geer JS, Seaver LH, Phelan MC, Sweet KM, Mills CM. Greenwood Genetic Center. 1998”.
Скринінг-тест розвитку при ахондроплазії. Прямокутні шкали показують відсоток дітей з ахондроплазією, які пройшли тест. Чорні трикутники над шкалами показують вік, при якому 90% здорових дітей проходять ті самі завдання. Діаграма побудована на результатах дослідження 197 пацієнтів з ахондроплазією, яким було запропоновано тест. Todorov AB et al: Am J Med Genet 9:19, 1981.
Завантажити діаграму в форматі pdf (Acrobat Reader, 157 кб)
Ахондроплазія – розвиток великого тім’ячка
Із українського перекладу книги “Growth References: Third Trimester to Adulthood. Compiled by Saul RA, Geer JS, Seaver LH, Phelan MC, Sweet KM, Mills CM. Greenwood Genetic Center. 1998”.
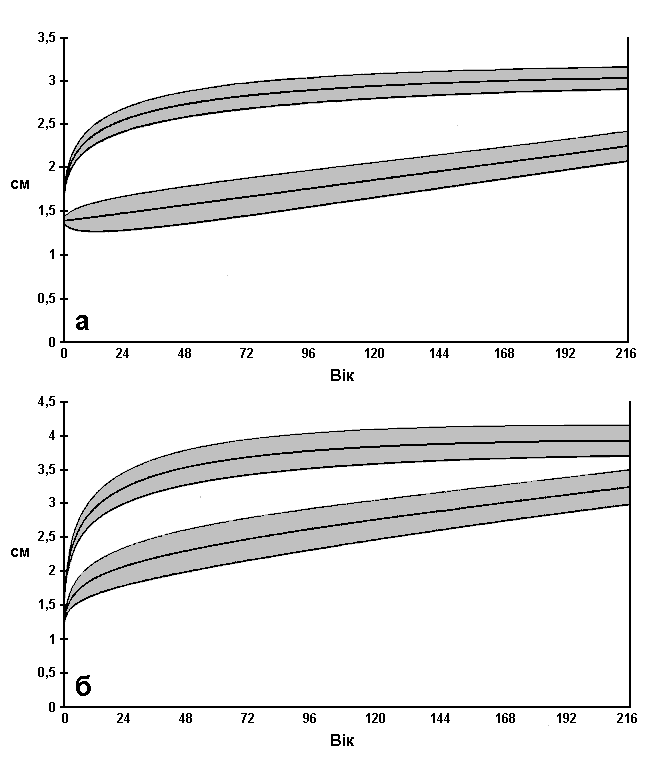
Криві (середнє значення ±2 стандартних відхилення) для неахондропластичних та ахондропластичних пацієнтів відповідно до віку в місяцях подані на двох діаграмах: А – поперечний вимір, Б – сагітальний вимір. Дані були зібрані в результаті обстеження 154 пацієнтів з ахондроплазією (проведено 154 поперечних та 148 сагітальних вимірювань). Hecht JT et al. Growth of the Foramen Magnum in Achondroplasia. Am J Med Genet 32:528-35, (1989) Copyright © 1989 Alan R.Liss, Inc. Reprinted by permission of Wiley-Liss, Inc., a subsidary of John Wiley & Sons, In.
Завантажити діаграму в форматі pdf (Acrobat Reader, 123 кб)
Ахондроплазія – обвід голови у дівчат
Із українського перекладу книги “Growth References: Third Trimester to Adulthood. Compiled by Saul RA, Geer JS, Seaver LH, Phelan MC, Sweet KM, Mills CM. Greenwood Genetic Center. 1998”.
Обвід голови у дівчат з ахондроплазією порівнюється з кривою нормального стандарту росту (пунктирна лінія). Діаграма побудована на результатах обстежень 145 дівчат. Horton WA et al: J Pediatr 93:435, 1978.
Завантажити діаграму в форматі pdf (Acrobat Reader, 188 кб)
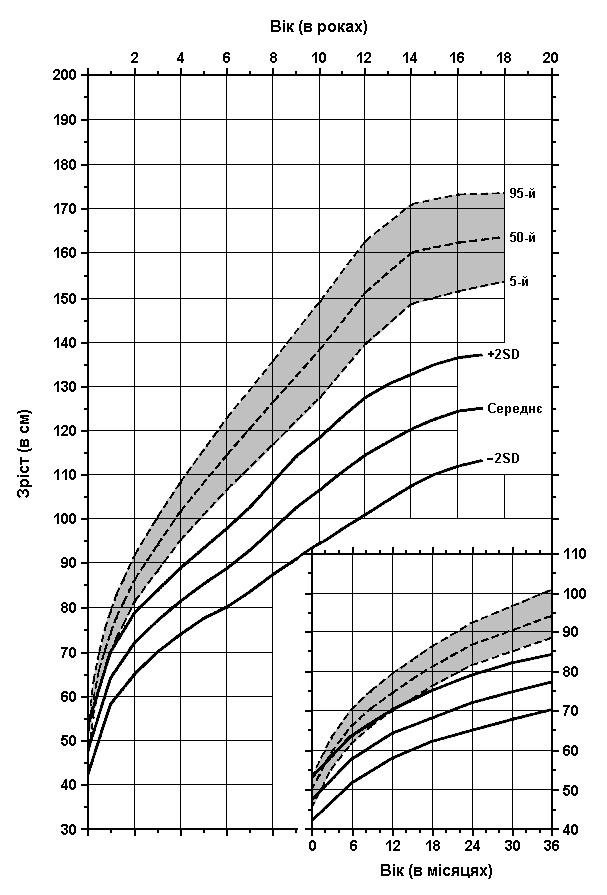
Ахондроплазія – зріст у дівчат
Із українського перекладу книги “Growth References: Third Trimester to Adulthood. Compiled by Saul RA, Geer JS, Seaver LH, Phelan MC, Sweet KM, Mills CM. Greenwood Genetic Center. 1998”.
Зріст у дівчат з ахондроплазією (середній показник ±2 стандартних відхилення) порівнюється з кривою нормального стандарту росту. Діаграма побудована на результатах обстежень 214 дівчат. Horton WA et al: J Pediatr 93:435, 1978.
Завантажити діаграму в форматі pdf (Acrobat Reader, 193 кб)
Ахондроплазія – обвід голови у хлопчиків
Із українського перекладу книги “Growth References: Third Trimester to Adulthood. Compiled by Saul RA, Geer JS, Seaver LH, Phelan MC, Sweet KM, Mills CM. Greenwood Genetic Center. 1998”.
Обвід голови у хлопчиків з ахондроплазією порівнюється з кривою нормального стандарту росту (пунктирна лінія). Діаграма побудована на результатах обстежень 189 хлопчиків. Horton WA et al: J Pediatr 93:435, 1978.
Завантажити діаграму в форматі pdf (Acrobat Reader, 187 кб)
Ахондроплазія – зріст у хлопчиків
Із українського перекладу книги “Growth References: Third Trimester to Adulthood. Compiled by Saul RA, Geer JS, Seaver LH, Phelan MC, Sweet KM, Mills CM. Greenwood Genetic Center. 1998”.
Зріст у хлопчиків з ахондроплазією (середній показник ±2 стандартних відхилення) порівнюється з кривою нормального стандарту росту. Діаграма побудована на результатах обстежень 189 хлопчиків. Horton WA et al: J Pediatr 93:435, 1978.
Завантажити діаграму в форматі pdf (Acrobat Reader, 168 кб)
Роль фолієвої кислоти в запобіганні вродженим вадам невральної трубки (огляд літератури)
Існує багато літератури, де описано благотворний вплив фолієвої кислоти на здоров’я. Статті, що подані тут, були вибрані з погляду на їхню освітню цінність та користь у використанні в кампанії по застосуванню фолієвої кислоти з метою запобігання вадам невральної трубки (ВНТ).
Дослідження Медичної Науково-дослідницької Ради (США), що наводиться нижче, було одним з перших рандомізованих інвазивних досліджень, метою якого було продемонструвати, що фолієва кислота у дозі 4 мг на добу може запобігти повторним випадкам ВНТ. Дослідження проводилось серед жінок, які мали попередню вагітність плодом з ВНТ. У цій групі жінок ризик мати дитину з ВНТ є принаймні в 10 разів вищий за той самий ризик у загальній популяції. В цьому дослідженні встановлено, що вживання фолієвої кислоти знизило ризик повторних випадків на 72%. Це дослідження стало підгрунтям для існуючих рекомендацій жінкам, які мали попередню вагітність плодом з ВНТ, вживати 4 мг фолієвої кислоти заздалегідь, до настання вагітності.
Група досліджень вітамінів Медичної Науково-дослідницької Ради. Запобігання вадам невральної трубки: результати досліджень вітамінів Медичної Науково-дослідницької Ради. “Ланцет” 1991; 338:131-7.
В 33 центрах семи країн було проведено рандомізоване подвійно-сліпе дослідження, метою якого було визначити, чи може вживання фолієвої кислоти (одного з вітамінів групи В) чи суміші з семи інших вітамінів (А, D, B1, B2, B6, C та нікотинаміду) у приблизний термін запліднення запобігти виникненню ВНТ (аненцефалії, spina bifida, спинномозкової кили). Всього 1817 жінок, які мали великий ризик вагітності плодом з ВНТ, були випадково розподілені на чотири групи, а саме: 1) ті, що вживали фолієву кислоту; 2) ті, що вживали інші вітаміни; 3) ті, що приймали фолієву кислоту у поєднанні із іншими вітамінами; 4) ті, що не приймали ні фолієвої кислоти, ні полівітамінів. 1195 жінок мали вагітність, за результатом якої визначалась наявність у плоду чи у дитини ВНТ. У 27 випадках було встановлено ВНТ – 6 у групі жінок, які приймали фолієву кислоту та 21 у трьох інших групах. Встановлено, що захисний ефект дорівнював 72% (відносний ризик – 0,28, 95% довірчий інтервал 0.12-0.71). Застосування інших вітамінів не дало достатньої захисної дії (відносний ризик – 0,80, 95% довірчий інтервал 0.32–1.72). Умови дослідження не дозволили виявити нешкідливість додавання фолієвої кислоти, визначити рідкісні чи слабкі несприятливі ефекти. Зараз можна впевнено рекомендувати вживання фолієвої кислоти до настання запліднення всім жінкам, які мали уражену вагітність. До того ж, необхідно вжити заходів щодо гарантування наявності у харчовому раціоні всіх жінок, які можуть народжувати дітей, достатньої кількості фолієвої кислоти.
Наступне дослідження (Czeizel та Dudas) було рандомізованим контрольованим дослідженням. Воно продемонструвало можливість запобігання першого випадку ВНТ за допомогою полівітамінів, що містять 0.8 мг (800 мкг) фолієвої кислоти. Це дослідження у поєднанні з раніше проведеними нерандомізованими дослідженнями з використанням меншої кількості фолієвої кислоти дозволило розробити рекомендації Служби Громадського Здоров’я Сполучених Штатів щодо вживання всіма жінками, які можуть народжувати, не менше як 0.4 мг (400 мкг) синтетичної фолієвої кислоти щодня, починаючи принаймні за місяць до настання вагітності.
Czeizel АК, Dudas I. Запобігання першого випадку ВНТ за допомогою периконцепційного додавання вітамінів. N. Engl. J. Med. 1992; 327:1832-5.
Ризик повторних випадків ВНТ зменшується у жінок, які приймають у периконцепційному періоді фолієву кислоту чи полівітаміни, що містять фолієву кислоту. У якій саме мірі додавання фолієвої кислоти може знизити кількість випадків ВНТ, що трапляються вперше, домо.
МЕТОДИ
Провели рандомізоване контрольоване дослідження з периконцепційного додавання полівітамінів з метою визначення ефективності цього лікування у зниженні випадків ВНТ, що виникали вперше. Жінки, які планували вагітність (у більшості випадків першу), були відібрані випадково, щоб отримувати одну таблетку вітамінного додатку (містить 12 вітамінів, що включали 0.8 мг фолієвої кислоти; 4 мінерали; 3 мікроелементи) чи щоб отримувати щоденно додаток з мікроелементів (містив мідь, цинк, магній та дуже малу дозу вітаміну С) щоденно протягом принаймні одного місяця до зачаття та до настання дати другого відсутнього менструального періоду чи пізніше.
РЕЗУЛЬТАТИ
Вагітність була підтверджена у 4753 жінок. Наслідки вагітності (з урахуванням випадків коли плід або дитина мали ВНТ чи вроджені вади) були відомі у 2104 жінок, які отримували вітамінні додатки та у 2052 жінок, які отримували мікроелементні додатки. Вроджені вади значно переважали в групі, що отримувала мікроелементні додатки, у порівнянні з групою, що отримувала вітаміни (відповідно 22.9 на 1000 випадків; 13.3 на 1000 випадків, Р = 0.02). У групі, що отримувала мікроелементні додатки, було виявлено 6 випадків ВНТ. У групі, що отримувала вітаміни, не було виявлено випадків ВНТ (Р = 0.029). Переважання випадків розщеплення губи з чи без розщеплення піднебіння не було відмічене.
ВИСНОВКИ
Периконцепційне вживання вітамінів зменшує кількість випадків ВНТ, що трапляються вперше.
Визнаючи, що зміни у поведінці можуть бути важкими, кампанії з покращання громадського здоров’я часто користуються іншими підходами для пропаганди здоров’я та запобігання захворювань. Іншим дешевим методом збільшення споживання фолієвої кислоти в США, що не потребує зміни поведінки, є додавання фолієвої кислоти до широковживаних жінками дітородного віку харчових продуктів. За аналізом цінового прибутку, що його виконав Romano з співавторами, базуючись на очікуваному числі випадків ВНТ, що їх виникненню запобігли протягом року, збагачення зернових продуктів фолієвою кислотою до рівня, що існує на сьогодні (140 мкг/100 г хліба, сухого сніданку та інше), заощадить 94 млн. доларів США. Розпочате у 1998 році етикетування всіх зернових продуктів як “збагачених” передбачає кількість фолієвої кислоти принаймні у 140 мкг/100 г продукту. Автори припускають, що у майбутньому збагачення в більш високих концентраціях – 350 мкг/100 г, допоможе заощадити 252 млн. доларів США.
Romano PC, Waitzman NJ, Scheffler RM, PI RD. Збагачення зернових продуктів фолієвою кислотою: економічний аналіз. Am. J. Public Health 1995; 85:667-76.
Метою цього дослідження було порівняння економічних витрат та прибутку від збагачення зернових продуктів фолієвою кислотою, що проводиться задля запобігання ВНТ.
МЕТОДИ
Був виконаний аналіз витрат-прибутку, що базувався на населенні США, використовуючи підхід людських ресурсів, щоб оцінити витрати, пов’язані з ВНТ, що їх можна запобігти.
РЕЗУЛЬТАТИ
Найкращий очікуваний прибуток становить 94 млн. доларів США при слабкому збагаченні (140 мкг/100 г зернового продукту) та 252 млн. доларів США при високому рівні збагачення (350 мкг/100 г). Співвідношення прибутку до вартості оцінюється як 4,3:1 для слабкого рівня та 6,1:1 для високого рівня.
ВИСНОВКИ
Уникнення ВНТ за допомогою економічних заходів, збагачення зернових продуктів фолієвою кислотою в США можуть принести відчутний економічний прибуток. Ми можемо мати чисті надприбутки замість очікуваних через вартість витрат на ВНТ. Ми можемо мати чистий прибуток, більший за очікуваний, якщо вартість неврологічних ускладнень, що пов’язані з недостатністю В12 буде перевищувати наші припущення.
До Інституту Медицини за вирішенням складних питань часто звертаються законодавчі та виконавчі гілки федеральних властей. Нещодавно група фахівців з фолатів та інших вітамінів групи В підготувала звіт Інституту, що поданий нижче. Члени групи переглянули дані, що мають відношення до впливу вітамінів групи В на здоров’я, включаючи їхню роль у зменшенні ризику ВНТ. Керуючись цим глибоким оглядом опублікованої літератури, було рекомендовано жінкам, які можуть народжувати, приймати 0.4 мг (400 мкг) синтетичної фолієвої кислоти щодня у формі полівітамінних додатків чи збагачених зернових продуктів додатково до звичайного споживання харчових фолатів. Було зроблено висновки, що біозасвоєння фолатів з їжі становить 60%.
Інститут Медицини. Посилання до харчового вживання тіаміну, рибофлавіну, ніацину, вітаміну В6, фолатів, вітаміну В12, пантотенової кислоти, біотину та холіну. Washington, D.C. National Academy Press, 1998.
Ці рекомендації комісії експертів Інституту Медицини також співпадають з рекомендаціями служби Громадського Здоров’я США. …Всі жінки дітородного віку, які спроможні вагітніти, повинні вживати 0.4 мг фолієвої кислоти щодня… Оскільки в усіх дослідженнях, що показали ефективність профілактики фолієвою кислотою, використовувалась синтетична фолієва кислота, наші рекомендації є такими, що всі жінки дітородного віку, які спроможні вагітніти, повинні вживати 0.4 мг синтетичної фолієвої кислоти щоденно додатково до споживання харчових продуктів багатих на фолати та фолієву кислоту.