Затримка внутрішньоутробного розвитку у дітей
(Intrauterine Growth Retardation)
Л.М. Грицута
Лікар-педіатр
Міська дитяча лікарня, м. Рівне
Включення:
Cиндром затримки розвитку плоду (СЗРП).
Визначення:
Затримку внутрішньоутробного росту та розвитку (ЗВУР) діагностують у дітей, які мають недостатню масу тіла при народженні по відношенню до їхнього гестаційного віку, тобто коли величина маси тіла нижча 10% центиля в терміні вагітності матері, або морфологічний індекс зрілості відстає на 2 чи більше тижні від справжнього гестаційного віку.
Доцільно оцінювати гестаційний вік дитини за сукупністю морфологічних ознак: станом шкіри, грудних залоз, геніталій, вух, ступнів, лануго (від 0 до 5 балів); а також за оцінкою нейром’язової зрілості. При цьому враховується положення немовляти; квадратне вікно (зап’ястя), тобто кут між внутрішньою поверхнею передпліччя і підвищенням великого пальця; зворотну реакцію руки дитини на згинання в ліктьовому суглобі; підколінний кут; симптом “шарфа”; протягування п’ятки до вуха (від 0 до 5 балів по Дж. Балларду і співавторам).
Згідно рекомендаціям ВООЗ, з 1961 року діти, які народилися з масою тіла менше 2500 грам, характеризуються як “мала вага при народженні”. Серед цих дітей виділяють 3 групи:
- Недоношені з масою тіла, яка відповідає їх гестаційному віку.
- Недоношені з масою тіла меншою, ніж за терміном вагітності.
- Доношені (народжені після 37 тижнів вагітності) або переношені (народжені після 42 тижнів вагітності), які мають малу масу тіла (нижче 10%) для даного терміну гестаційного віку.
Діти 1-ї групи, звичайно, досягають нормального внутрішньоутробного росту та розвитку, а діти 2 і 3 груп розвиваються із затримкою. Пренатальна гіпотрофія, тобто знижене харчування, виснаження, яке виникає внутрішньоутробно, є не у кожної дитини із ЗВУР (у 2 із 3). Пренатальна смертність дітей із ЗВУР в 3-5 разів більша, ніж у здорових дітей.
Етіологія:
4 групи факторів ризику, які призводять до СЗРП.
- Материнські – дефект харчування, хронічні хвороби, шкідливі звички, вживання медикаментів, обтяжений акушерський анамнез.
- Плацентарні – вади розвитку плаценти, аномалії, відшарування, недостатня маса і поверхня.
- Плодові – спадкові фактори, багатоплідна вагітність, вроджені вади розвитку, генералізовані внутрішньоутробні інфекції.
- Соціально-біологічні.
У 40% дітей виявити причину СЗРП не вдається. У США головною причиною ЗВУР є матково-плацентарна недостатність; 10% зафіксованих випадків обумовлені внутрішньоутробною інфекцією. У 5-15% новонароджених СЗРП – результат хромосомних захворювань та інших генетичних порушень.
Частота поширення СЗРП серед новонароджених складає, за даними різних авторів від 2 до 17,6%. 20% мертвонароджених мають СЗРП. Останнім часом відзначається тенденція до його збільшення, що пов’язано як з дійсним почастішанням цієї патології, так і з поліпшенням діагностики. За даними перинатальної статистики, в Україні частота СЗРП у різних регіонах складає від 10 до 22% серед доношених новонароджених та від 18 до 22% серед недоношених. В останні роки всебічному вивченню цієї патології приділяється велика увага, як в нашій країні, так і за кордоном. Це пов’язано з тим, що перинатальна захворюваність і смертність в значній мірі визначається характером росту й станом плода в гестаційному періоді і досягає 30%.
Класифікація:
У діагнозі СЗРП виділяють:
- етіологічні фактори і стани ризику (материнські, плацентарні, плодові, змішані);
- клінічний варіант (гіпотрофічний, гіпопластичний, диспластичний);
- ступінь важкості (легка, середня, важка);
- перебіг інтранатального і неонатального періодів (без ускладнень чи з ускладненнями).
Виділяють також:
- симетричний СЗРП (ОГ=Д=МТ, все менше 10%); oбвід голови (ОГ), довжина (Д) і маса тіла (МТ) пропорційно знижені по відношенню до нормальних показників для даного гестаційного віку; симетричний СЗРП обумовлений або зниженням потенційних можливостей плоду у рості (генетичне порушення, внутрішньоутробна інфекція), або ж екзогенними факторами, які діють у ранні терміни вагітності;
- асиметричний СЗРП (ОГ=Д>МТ, все менше 10%); маса тіла плоду зменшена непропорційно по відношенню до довжини та обводу голови; обвід голови і довжина ближчі до очікуваних перцентелів для даного гестаційного віку, ніж маса тіла; найпоширенішими причинами є матково-плацентарна недостатність, неповноцінне харчування матері чи екзогенні фактори, які діють у останні тижні внутрішньоутробного розвитку.
Клініка:
Гіпотрофічний варіант СЗРП. Пренатальна гіпотрофія. Клінічна картина залежить від ступеня важкості і включає в себе наступні ознаки: дефіцит маси тіла по відношенню до довжини; трофічні розлади шкіри; маса м’язів; об’єм голови; перебіг раннього неонатального періоду. Діти даної групи схильні до більшої втрати початкової ваги тіла і тривалого її відновлення, затяжної транзитної жовтяниці новонароджених, повільного заживання пупкової рани. У ранньому неонатальному періоді характерні порушення функції ЦНС.
Гіпопластичний варіант. Діти мають відносно пропорційне зменшення всіх параметрів фізичного розвитку. Виглядають пропорційними, але маленькими. Можуть бути поодинокі стигми. Шви голівки не закриті, краї тім’ячка м’які, піддатливі. У ранньому неонатальному періоді діти схильні до переохолодження, респіраторних розладів. Ступінь важкості гіпопластичного варіанту СЗРП визначають за дефіцитом довжини тіла і обводу голови по відношенню до терміну гестації: легкий – дефіцит 1,5-2 сигми, середньої важкості – більше 2, але менше 3 сигм, і важкий – більше 3 сигм.
Диспластичний варіант. Найчастіше – це прояв спадкової патології (хромосомні або генні аномалії), генералізованих внутрішньоутробних інфекцій, тератогенного впливу. Типовими проявами СЗРП цього варіанту є вади розвитку, порушення будови, стигми. У клініці характерні важкі неврологічні розлади, обмінні порушення, анемія, ознаки інфекції. Сюди відносяться синдром Дауна, синдром Едвардса, синдром Патау, синдром Шерешевського-Тернера та ін.
Діагностика:
Гестаційний вік визначають за сумою балів, які відображають стан морфологічної зрілості. Для виявлення гіпотрофії вираховують масо-ростовий індекс (Пондерала). Обстеження дітей зі СЗРП в неонатальному періоді направлене на виявлення:
- захворювань, симптомом яких може бути СЗРП;
- найтиповіших ускладнень.
У зв’язку з цим необхідні: клінічний аналіз крові, визначення КОС, гематокритного числа, глікемії, білірубіну та його фракцій, рівня загального білка і білкових фракцій, сечовини, калію, натрію, кальцію, магнію у сироватці крові; клінічний аналіз сечі; скринінг на найпоширеніші спадкові аномалії обміну речовин; ехоенцефалографія. При підозрі на внутрішньоутробне інфікування призначають відповідні дослідження.
Патофізіологія:
Внутрішньоутробний розвиток плоду визначається фетальними, материнськими і плацентарними факторами.
- Фетальні фактори СЗРП.
- Генетичні фактори:
- расові, етнічні та національні відмінності;
- генні захворювання;
- хромосомні хвороби;
- жіноча стать;
- вроджені вади розвитку.
- Внутрішньоутробні інфекції.
- Вроджені порушення метаболізму.
- Генетичні фактори:
- Материнські фактори СЗРП.
-
- Гіпертонія, індукована вагітністю (більше 140/90 мм рт. ст.).
- Набування ваги менше 0,9 кг кожних 4 тижня.
- Відставання у збільшенні висоти стояння дна матки (менше 4 см для даного гестаційного віку).
- Вада серця синього типу.
- Паління.
- Проживання на великій висоті над рівнем моря.
- Наркоманія та токсикоманія.
- Малий зріст.
- Низький соціально-економічний рівень.
- Анемія (гематокрит менше 30%).
- Маса тіла до вагітності менше 50 кг.
- Народження дітей з СЗРП від попередніх вагітностей.
- Хронічна гіпертонія.
- Хвороби нирок.
- Важке недоїдання.
- Багатоплідна вагітність.
- Молодий вік матері.
- Знижений матково-плацентарний кровообіг. Такі захворювання матері, як прееклампсія-еклампсія, хронічна гіпертонія і хронічний гломерулонефрит часто призводять до зниження матково – плацентарного кровообігу і пов’язаного з цим СЗРП. Недостатня кількість кисню і необхідних поживних речовин обмежує ріст внутрішніх органів і дозрівання скелету і мускулатури.
- Недостатнє харчування матері. Недостатнє харчування матері призводить до дефіциту поживних речовин, які поступають до плоду. Загальна енергетична цінність поживних речовин більше впливає на масу дитини при народженні, ніж на споживання білків та жирів. Голод призводить до помірного зменшення маси тіла при народженні; недостатнє харчування матері є найчастішою причиною СЗРП у країнах третього світу. Найбільш несприятливий вплив на масу тіла дитини при народженні чинить голодування матері в останньому триместрі вагітності.
- Багатоплідна вагітність. Затримка росту плоду може бути результатом неможливості забезпечити оптимальне харчування більше, ніж одного плоду. При цьому відмічається прогресивне зниження маси тіла дітей з двійні чи трійні. При парабіотичній двійні близнюк-донор отримує недостатню кількість поживних речовин внаслідок змін плацентарного кровообігу, обумовлених наявністю артеріовенозних шунтів в плаценті.
- Наркотики та препарати.
- Цигарки та алкоголь. Безумовним є зв’язок між СЗРП та вживанням цигарок та алкоголю. Негативні ефекти алкоголю та тютюну залежать від вживаної кількості: ступінь СЗРП вищий і вірогідність розвитку вища при використанні великих доз алкоголю та нікотину.
- Героїн. Вживання матір’ю героїну також часто супроводжується розвитком СЗРП у плоду.
- Інші. До інших наркотиків та хімічних препаратів, що викликають СЗРП, відносяться такі відомі тератогенні речовини, як антиметаболіти, та такі терапевтичні препарати, як триметадіон, варфарин, фенітоін. Кожний з цих агентів приводить до формування специфічних вад розвитку.
- Гіпоксемія у матері. У районах, розташованих високо над рівнем моря, виражена тенденція до народження дітей, середня маса тіла яких нижча, ніж у дітей цього ж гестаційного віку, що народились на рівні моря.
- Інші материнські фактори. Малий зріст матері, низька вага до вагітності, молодий вік, низький соціально – економічний рівень життя, перша вагітність, численні вагітності в анамнезі є причинами народження дітей, які мають масу тіла нижчу за норму.
-
- Плацентарні фактори.
- Плацентарна недостатність. У першому та другому триместрах вагітності ріст плоду визначається головним чином спадковою детермінованістю. У третьому триместрі головне значення у визначенні росту плоду починають займати плацентарні фактори, тобто фактори, що забезпечують плід адекватною кількістю поживних речовин. Коли тривалість вагітності починає перевищувати можливості плаценти забезпечувати плід поживними речовинами, розвивається плацентарна недостатність з наступною затримкою росту плоду. Цей феномен зустрічається переважно при переношеній вагітності, але може розвинутись і в будь – якому терміні вагітності.
- Анатомічні проблеми. Різноманітні анатомічні дефекти, такі як численні інфаркти, аномальне випадання пуповини, тромбоз пупкових судин і гемангіоми, описані при морфологічному обстежені плаценти у випадках СЗРП. Передчасне відшарування плаценти призводить до зменшення площі поверхні, яка бере участь в обміні речовин між матір’ю та плодом, обумовлюючи затримку його розвитку. Порушення умов внутрішньоутробного розвитку відображається як на рості плоду, так і на рості плаценти, тому новонароджені з СЗРП зазвичай мають маленьку плаценту.
- Плацентарні фактори СЗРП.
- Відшарування плаценти.
- Гемангіома.
- Єдина пупкова артерія.
- Інфаркт.
- Аномальне випадання пуповини.
- Тромбоз пупкових судин.
Пренатальна діагностика:
На даний час ультразвукова діагностика відкриває широкі можливості для виявлення СЗРП. Наступні параметри, які оцінюються комплексно, дозволяють з високим ступенем точності судити про затримку розвитку плоду:
- Біпарієтальний діаметр (БПД). Якщо при повторних вимірах БПД результат нижчий за оптимальний, вірогідність народження дитини з низькою масою тіла (по відношенню до очікуваної для даного гестаційного віку) складає 50 – 80%.
- Обвід живота. Печінка – орган, який страждає першим при затримці росту. Зменшення обводу живота – ранній симптом асиметричної затримки розвитку плода і знижених запасів глікогену.
- Відношення обводу голови до обводу живота. В нормі воно змінюється зі збільшенням терміну вагітності. В другому триместрі обвід голови більший, ніж обвід живота. Приблизно в 32-36 тижнів вагітності співвідношення складає 1:1, а після 36 тижнів обвід живота стає більшим. Збереження співвідношення більше 1 в останні тижні вагітності свідчить про наявність асиметричного СЗРП.
- Довжина стегна. Довжина стегна добре корелює з довжиною тіла, виміряної від маківки до п’ят, що дає можливість оцінювати довжину плоду на ранніх термінах і здійснювати потрібні вимірювання. Повторна оцінка довжини стегна, як і БПД, ефективна при встановлені симетричного СЗРП.
- Оцінка морфології плаценти і амніотичної рідини. Вона допомагає відрізнити плід з затримкою розвитку від плоду з конституційно обумовленими невеликими розмірами. Наприклад, ознаки старіння плаценти у поєднанні з маловіддям свідчить про СЗРП і про поганий прогноз для плода, в той час як нормальна морфологія плаценти і нормальна кількість навколоплідних вод передбачають конституційно обумовлені невеликі розміри плоду.
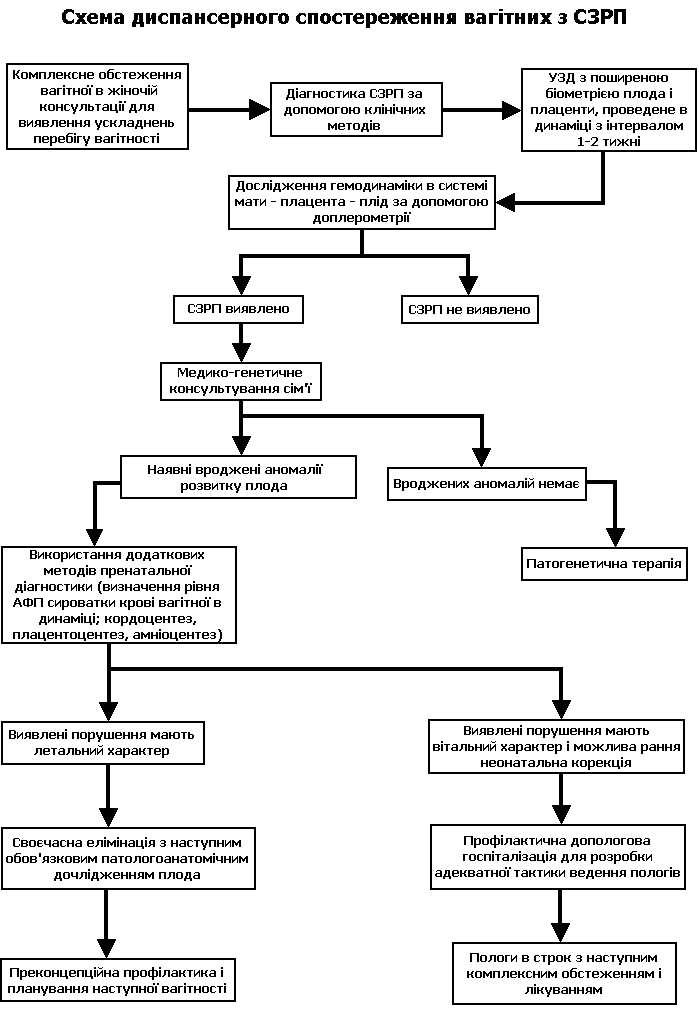
На схемі №1 представлено підходи до диспансерного спостереження за вагітними з СЗРП.
Лікування:
Враховуючи схильність до швидкого охолодження, дітей з СЗРП необхідно одразу ж після народження і в подальшому оглядати під променевим джерелом тепла. Далі їх розміщують у кювезі чи в грілці-ліжечку або ж зігрівають іншим способом (грілка до ніг, лампа солюкс). Об’єм і характер лікарської допомоги при народженні визначаються наявністю чи відсутністю первинної асфіксії.
Вигодовування. При наявності рефлексу смоктання, відсутності асфіксії, виражених неврологічних змін і зригування після пробного пиття дистильованої води дитину починають годувати зцідженим грудним молоком з пляшечки не пізніше, ніж через 2 години після народження. Кількість молока у різні дні життя визначаються за такими ж принципами, що і у недоношених дітей. При неможливості почати ентеральне годування необхідна інфузійна терапія. Термін прикладання до грудей залежить від маси тіла дитини при народженні, її стану, супутніх захворювань та ускладнень.
Медикаментозна терапія. Всім дітям з СЗРП одразу ж після народження парентерально вводять 1-2 мг вітаміну К. Важливо з першого дня призначити для внутрішнього прийому біфідумбактерин по 1 дозі 2 рази в день. При важких ступенях СЗРП, народженні дитини в асфіксії, перших ознаках СДР корисно з першого дня життя (найкраще в перші години життя) щоденно внутрішньом’язово протягом 3-5 днів вводити вітамін Е (по 20 мг/кг). Характер і об’єм терапії залежать від перебігу пологів, наявності ускладнень, супутніх захворювань. При недостатньому набиранні маси тіла необхідно зробити копрограму і за її результатами вирішити, чи необхідна замісна терапія ферментами (абомін, фестал, панкреатин та ін.).
Лікування плоду з СЗРП починається з визначення причини. Якщо у жінки виявлені дефіцит харчування, гіповітаміноз, то їх потрібно ліквідувати або корегувати. При матково-плацентарній недостатності корисні абдомінальна декомпресія, киснева терапія (нерідко при цьому відмічають швидке покращання росту плоду), курс пірацетаму.
Прогноз:
Залежить від варіанту і ступеня важкості СЗРП. При гіпотрофічному та гіпопластичному варіантах І ступеня діти, що не мали важких ускладнень в анте- і неонатальному періодах, як правило, доганяють своїх ровесників (які відповідають гестаційному віку при народженні і не мали СЗРП) у фізичному розвитку до 6 місяців життя, рідше – у другому півріччі. Вони можуть відставати у психомоторному розвитку. Інфекційна захворюваність не перевищує захворюваність ровесників без СЗРП. При ІІ ступені СЗРП більшість дітей доганяють своїх ровесників за фізичним розвитком до 1 року, в деяких з них підвищена інфекційна захворюваність і відставання в психомоторному розвитку у перші 2 роки життя. Рано розвиваються залізодефіцитна анемія, рахіт, а в подальшому спостерігаються ознаки легкої мозкової дизфункції (невропатичні порушення, інфантилізм психіки, невротичні реакції і ін.). У дітей з ІІІ ступенем СЗРП, а також з його диспластичним варіантом прогноз завжди потрібно робити з обережністю. Відставання фізичного та психомоторного розвитку в них може бути тривалим (до 3-4 років і більше), у 10-15% з них в подальшому розвиваються ознаки органічного ураження ЦНС (дитячий церебральний параліч, епілепсія, прогресуюча гідроцефалія, відставання в психічному розвитку і навіть олігофренія та ін.). При ІІІ ступені СЗРП дуже висока інфекційна захворюваність вже в неонатальному періоді, кожна 3-4 дитина переносить сепсис. У кінці 80-х – на початку 90-х років з’явились праці, в яких було доведено зв’язок СЗРП з розвитком в дорослому віці гіпертонічної хвороби, цукрового діабету. Генез цього зв’язку не встановлений, але гіпертонічну хворобу пов’язують з посиленим синтезом в перинатальному періоді ангіотензину ІІ (ангіотрофічний фактор для гладкої мускулатури судин, фактор росту судин під час внутрішньоутробного періоду) при хронічній внутрішньоутробній гіпоксії.
Література:
- Неонатология /Под ред. Т.Л. Гомеллы, Н.Д. Каннигам. – М.: Медицина, 1998.- С. 409-418.
- Шабалов Н.П. Неонатология. – СПб: Специальная литература, 1997.- Т.1.- С. 65-81.
- Яковенко О.Я. Пренатальна діагностика генетично обумовлених форм синдрому затримки розвитку плоду. Business information.- 1998.- № 33.- С. 44-50.